Կռուպ
Կռուպ (հայերեն նաև՝ աքլորախեղդ, խորոզակ, խռուկ, կոկորդաշնչափողաբրոնխաբորբ), շնչառության ախտաբանական վիճակ, որը սովորաբար պայմանավորված է վերին շնչուղիների սուր վիրուսային վարակով։ Վարակը կոկորդի ներսում առաջացնում է ուռածություն (այտուց), ինչը խոչընդոտում է նորմալ շնչառությանը և առաջացնում դասական ախտանիշեր՝ «հաչոցանման» հազ, ստրիդոր (սուլոցանման շնչառություն) և ձայնի խռպոտություն։ Այն կարող է առաջացնել թույլ, չափավոր կամ ուժեղ արտահայտված ախտանիշեր, որոնք սովորաբար ծանրանում են գիշերային ժամերին։ Սովորաբար բուժվում է բերանային ստերոիդների միանվագ օգտագործումով։ Ծանր դեպքերում օգտագործվում է էպինեֆրին։ Այսպիսի հիվանդները պետք է հոսպիտալացվեն։
| Կռուպ | |
|---|---|
 | |
| Տեսակ | վարակիչ հիվանդություն և հիվանդության կարգ |
| Հիվանդության ախտանշաններ | հազ, hoarseness? և Ստրիդոր |
| Բուժաքննություն | լաբորատոր ախտորոշում և ռենտգենագրություն |
| Բժշկական մասնագիտություն | թոքաբանություն և մանկաբուժություն |
| ՀՄԴ-10 | J05.0 |
| Բուժում | ստերոիդներ և ադրենալին |
Կռուպն ախտորոշվում է կլինիկական ախտանիշերի հիման վրա՝ այդ ախտանիշերն առաջացնող ավելի վտանգավոր պատճառների ժխտումից հետո (օր.՝ մակկոկորդաբորբ կամ շնչուղիների օտար մարմին)։ Այլ հետազոտություններ, (արյան, ռենտգեն, մանրէաբանական և այլն) կատարելու կարիք սովորաբար չի լինում։ Սա համեմատաբար հաճախ հանդիպող վիճակ է, որը պատահում է երեխաների 15%-ի մոտ, առավել հաճախ 6 ամսականից մինչև 5–6 տարեկանների մոտ։ Այն գրեթե չի հանդիպում դեռահասների և չափահասների մոտ։ Դիֆթերիայով պայմանավորված՝ կռուպն արևմտյան աշխարհում ունի պատմական նշանակություն՝ պատվաստումների հաջողության և հիգիենայի ու կենսապայմանների բարելավման արդյունքում։
Նշանները և ախտանիշեր
խմբագրել| ստրիդոր | |
| Ներշնչական և արտաշնչական ստրիդոր` կռուպ ունեցող 13 ամսական երեխայի մոտ | |
Կռուպը բնութագրվում է «հաչոցանման» հազով, սուլոցանման շնչառությունով, ձայնի խռպոտացումով, և հևոցով, որոնք սովորաբար ավելի են ուժգնանում գիշերային ժամերին[1]։ «Հաչոցանման» հազը հաճախ նկարագրվում է որպես փոկերի կամ ծովափղերի կանչ հիշեցնող[2]։ Ստրիդորը ավելի է ուժգնանում հուզվելու կամ լաց լինելու դեպքում, և եթե այն լսվում է նաև հանգստի ժամանակ, ապա դա կարող է վկայել շնչուղիների ծայրաստիճան նեղացման մասին։ Կռուպի հարաճման դեպքում ստրիդորի արտահայտվածության աստիճանը կարող է նվազել[1]։
Այլ ախտանիշերից են՝ տենդը, հարբուխը (մրսածությանը բնորոշ ախտանիշեր) և կրծքավանդակի պատի ներքաշումը[1][3]։ Առատ թքահոսությունը կամ շատ ծանր վիճակը վկայում են առողջական այլ խնդրի մասին[3]։
Պատճառներ
խմբագրելՀաճախ կռուպը վիրուսային վարակների արդյունք է[1][4]։ Այլ հեղինակներ այս տերմինն օգտագործում են ավելի ընդգրկուն իմաստով, ինչը ներառում է սուր կոկորդաշնչափողաբորբը, կծկանքային կռուպը, կոկորդային դիֆթերիան, բակտերիալ շնչափողաբորբը, կոկորդաշնչափողաբրոնխաբորբը և կոկորդաշնչափողաբրոնխաթոքաբորբը։ Առաջին երկու վիճակները վիրուսային վարակների արդյունք են և իրենց ընթացքով ավելի մեղմ են, վերջին չորսը՝ բակտերիալ վարակի հետևանք են և սովորաբար ավելի ծանր ընթացք ունեն[2]։
Վիրուսային
խմբագրելՎիրուսային կռուպը կամ սուր կոկորդաշնչափողաբորբը 75% դեպքերում հարուցվում է 1-ին և 2-րդ տիպի պարագրիպի վիրուսով[5]։ Գրիպի Ա և Բ տիպի վիրուսները, կարմրուկի վիրուսը, ադենովիրուսը և շնչառական սինցիտիալ վիրուսը (RSV) նույնպես կարող են կռուպի պատճառ դառնալ[2]։ Կծկանքային կռուպը հարուցվում է վիրուսների նույն խմբերով, դրսևորվում է սուր կոկորդաշնչափողաբորբի ձևով, սակայն վարակի հաճախ հանդիպող նշանները թույլ են արտահայտված կամ բացակայում են (տենդ, կոկորդացավ և արյան մեջ լեյկոցիտների քանակի բարձրացում)[2]։ Բուժումը և հետագա միջոցառումները երկու դեպքում էլ նույնն են[5]։
Բակտերիալ
խմբագրելԲակտերիալ կռուպը կարելի է բաժանել հետևյալ տեսակների՝ կոկորդային դիֆթերիա, բակտերիալ շնչափողաբորբ, կոկորդաշնչափողաբրոնխաբորբ և կոկորդաշնչափողաբրոնխաթոքաբորբ[2]։ Կոկորդային դիֆթերիան հարուցվում է Corynebacterium diphtheriae բակտերիայի կողմից, իսկ բակտերիալ շնչափողաբորբը, կոկորդաշնչափողաբրոնխաբորբը և կոկորդաշնչափողաբրոնխաթոքաբորբը սովորաբար վիրուսային վարակների ժամանակ բակտերիաների երկրորդային աճի արդյունք են։ Այս դեպքերում ամենահաճախ ներգրավված բակտերիաներն են Staphylococcus aureus-ը, Streptococcus pneumoniae-ն, Hemophilus influenzae-ն և Moraxella catarrhalis-ը[2]։
Ախտածագում
խմբագրելԿռուպի պատճառ հանդիսացող վիրուսային վարակն առաջացնում է կոկորդի, շնչափողի և խոշոր բրոնխների այտուց[4]` լեյկոցիտների (հատկապես հիստիոցիտների, լիմֆոցիտների, պլազմոցիտների և նեյտրոֆիլների) ներսփռման արդյունքում[2]։ Այտուցը դառնում է շնչուղիների նեղացման պատճառ, ինչն առաջացնում է շնչառական շարժումների շեշտակի ուժգնացում և օդի անկանոն, աղմկոտ հոսք` ստրիդոր[4]։
Ախտորոշում
խմբագրել| Հատկանիշ | Հատկանիշին տրվող միավորների քանակը | |||||
|---|---|---|---|---|---|---|
| 0 | 1 | 2 | 3 | 4 | 5 | |
| Կրծքավանդակի պատի ներքաշում |
բացակայում է | թույլ | չափավոր | արտահայտված | ||
| Ստրիդոր | բացակայում է | գրգռված վիճակում | հանգիստ վիճակում | |||
| Կապտություն(ցիանոզ) | գրգռված վիճակում | հանգիստ վիճակում | ||||
| Գիտակցությունը | նորմալ | կողմնորոշումը խանգարված է | ||||
| Օդի մուտքը | բավարար | նվազած է | զգալիորեն նվազած է | |||
Կռուպը կլինիկական ախտորոշում է[4]։ Առաջին հերթին պետք է բացառել վերին շնչուղիների նեղացում առաջացնող այլ պատճառները, հատկապես մակկոկորդի բորբոքումը, շնչուղիներում օտար մարմնի առկայությունը, ենթակոկորդային նեղացումը, Կվինկեի այտուցը, հետըմպանային թարախակույտը և բակտերիալ շնչափողաբորբը[2][4]։
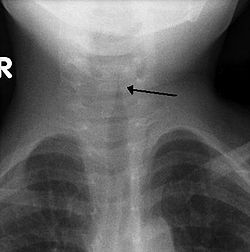
Պարանոցի ռենտգեն հետազոտություն առաջահետին պրոյեկցիայով սովորաբար չի կատարվում[4], կատարվելու դեպքում այն կարող է ցույց տալ շնչափողի բնորոշ նեղացումը, որը կոչվում է «գմբեթի նշան». դա ենթակոկորդային նեղացման հետևանք է, որն իր ձևով շատ նման է գմբեթի։ «Գմբեթի նշանը» օգնում է ախտորոշման հարցում, սակայն դեպքերի կեսը լինում են առանց այս նշանի[3]։
Այլ հետազոտությունների կատարումը (ինչպիսիք են, օրինակ, արյան քննությունը և վիրուսային կուլտուրաների ստացումը) չեն խրախուսվում, քանի որ կարող են առաջացնել գրգռվածության բարձրացում և ավելացնել ախտահարված շնչուղիների լարվածությունը[4]։ Չնայած քթըմպանային արտադրությունից ստացված վիրուսային կուլտուրաները կարող են օգտագործվել ճշգրիտ պատճառը որոշելու նպատակով, սակայն դրա իրականացումը սահմանափակվում է միայն հետազոտական նպատակներով[1]։ Եթե ստանդարտ բուժումը չի բարելավում հիվանդի վիճակը, ապա պետք է նկատի ունենալ նաև բակտերիալ վարակի առկայության հնարավորությունը. այս դեպքում կարող են կատարվել նաև այլ հետազոտություններ[2]։
- Աստիճանի գնահատումը
Կռուպի ծանրության աստիճանի գնահատման ամենահաճախ օգտագործվող համակարգը Ուեսթլիի սանդղակն է։ Այն սկզբնապես օգտագործվում էր հետազոտական նպատակներով, ոչ թե կլինիկական գործնական աշխատանքներում[2]։ Այն իրենից ներկայացնում է հինգ հատկանիշերի գնահատման արդյունքների գումարը. գիտակցության մակարդակը, ցիանոզը (կապտությունը), ստրիդորը, օդի մուտքը շնչուղիներ, and retractions[2]։ Յուրաքանչյուր գործոնին տրվող միավորները ներկայացված են վերևում տեղակայված աղյուսակում, գումարային ցուցանիշը տատանվում է 0-ից մինչև 17 միջակայքում[6]։
- Գումարային 2 միավորը վկայում է թեթև աստիճանի կռուպի մասին։ Բնորոշ «հաչոցանման» հազը և ձայնի խռպոտությունն առկա են, սակայն հանգստի վիճակում ստրիդորը բացակայում է[5]։
- 3–5 միավորը գնահատվում է որպես չափավոր աստիճանի կռուպ։ Այն ուղեկցվում է հեշտությամբ լսվող ստրիդորով և մի շարք այլ նշաններով[5]։
- 6–11 միավորը համապատասխանում է կռուպի ծանր աստիճանին։ Այն ուղեկցվում է ակնհայտ ստրիդորով, նկատվում է նաև կրծքավանդակի պատի զգալի ներքաշում[5]։
- 12 միավորից ավելի գումարային արդյունքը վկայում է մոտալուտ շնչառական անբավարարության մասին։ Հաչոցանման հազը և ստրիդորը այս փուլում այլևս ակնհայտ չեն[5]։
Անհետաձգելի բուժօգնության բաժանմունք ընդունված երեխաների 85% ունենում են հիվանդության թեթև ընթացք։ Ծանր ընթացքով կռուպը հազվադեպ է (<1%)[5]։
Կանխարգելում
խմբագրելԿռուպի շատ դեպքեր կանխարգելվել են գրիպի և դիֆթերիայի դեմ կատարված պատվաստումների շնորհիվ։ Նախկինում կռուպը համարվում էր դիֆթերիային բնորոշ վիճակ, սակայն պատվաստումների շնորհիվ դիֆթերիան ներկայումս զարգացած երկրներում հազվադեպ է պատահում[2]
Բուժում
խմբագրելԿռուպի դեպքում երեխաները պահվում են հնարավորինս հանգիստ վիճակում[4] Սովորաբար օգտագործում են ստերոիդներ՝ ծանր դեպքերում զուգակցելով էպինեֆրինի հետ[4]։ 92%-ից ցածր թթվածնային հագեցվածության դեպքում հիվանդը պետք է ստանա թթվածին[2], իսկ ծանր աստիճանի դեպքում հոսպիտալացման կարիք է լինում՝ հետագա հետազոտությունների նպատակով[3]։ Անհրաժեշտության դեպքում խորհուրդ է տրվում թթվածնի ընդունումը կատարել թթվածնի աղբյուրը երեխայի դեմքի մոտ պահելով, քանի որ թթվածնային դիմակի օգտագործումը կարող է երեխայի մոտ գրգռվածության ավելացման պատճառ դառնալ[2]։ Բուժման ընթացքում ոչ ավել քան 0,2% դեպքերում կարող է առաջանալ ներշնչափողային ներփողարկման (ինտուբացիայի) կարիք[6]։
Ստերոիդներ
խմբագրելՑույց է տրվել, որ կորտիկոստերոիդները, մասնավորապես դեքսամետազոնը և բուդեսոնիդը, բարելավում են բուժման արդյունքը երեխաների մոտ ծանրության բոլոր աստիճանների դեպքում[7]։ Վիճակի զգալի լավացում նկատվում է ընդունումից արդեն վեց ժամ անց[7] Չնայած այն արդյունավետ է բերանային, ներերակային կամ ինհալացիոն եղանակով ներմուծման դեպքում, սակայն բերանային ճանապարհը գերադասելի է[4]։ Միանվագ դեղաչափը սովորաբար բավարար է և համարվում է բավականին անվտանգ[4]։ Դեքսամետազոնի 0.15, 0.3 և 0.6 մգ/կգ դեղաչափերը բոլորն էլ նույն արդյունքն են տալիս[8]։
Էպինեֆրին
խմբագրելՉափավոր և ծանր աստիճանների դեպքում վիճակի ժամանակավոր բարելավում լինում է «փոշիացված» (ինհալացիոն եղանակով օգտագործվող) էպինեֆրինի օգտագործման արդյունքում[4]։ Չնայած էպինեֆրինը կռուպի արտահայտվածությունը իջեցնում է օգտագործումից արդեն 10–30 րոպե անց, սակայն արդյունքը տևում է ընդամենը մոտ երկու ժամ[1][4]։ Եթե վիճակի բարելավումը պահպանվում է բուժումից 2–4 ժամ անց և այլ բարդություններ ի հայտ չեն գալիս, երեխան դուրս է գրվում հիվանդանոցից[1][4]
Այլ միջոցներ
խմբագրելՉնայած կռուպի բուժման այլ եղանակներ ևս ուսումնասիրվել են՝ դրանց կիրառությունը հիմնավորող բավարար ապացույցներ դեռևս չկան։ Տաք գոլորշիների կամ խոնավացված օդի ինհալացիան բուժման ավանդական միջոց է, սակայն կլինիկական ուսումնասիրությունները չեն հաստատել այս միջոցի արդյունավետությունը[2][4] և ներկայումս այն հազվադեպ է օգտագործվում[9]։ Հակահազային դեղամիջոցների օգտագործումը, որոնք սովորաբար պարունակում են դեքստրոմեթորֆան և/կամ գուաիֆենազին, ևս չի խրախուսվում[1] Չնայած նախկինում հելիօքս (հելիումի և թթվածնի խառնուրդ) էր օգտագործվում շնչառությունը հեշտացնելու նպատակով՝ նրա օգտագործումը հիմնավորող ապացույցները շատ քիչ են[10]։ Քանի որ սովորաբար կռուպը վիրուսային հիվանդություն է, ուստի հակաբիոտիկներ չեն օգտագործվում՝ բացառությամբ այն դեպքերի, երբ երկրորդային բակտերիալ վարակ է կասկածվում[1]։ Հնարավոր երկրորդային բակտերիալվարակի դեպքում խորհուրդ են տրվում վանկոմիցին և ցեֆոտաքսիմ հակաբիոտիկները[2]։ Ա կամ Բ տեսակի գրիպի հետ զուգակցված կռուպի ծանր դեպքերում կարող են նշանակվել նեյրամինիդազան ընկճող հակավիրուսային դեղեր[2]։
Ելք
խմբագրելՎիրուսային կռուպը սովորաբար ինքնաապաքինվող հիվանդություն է, սակայն շատ հազվադեպ դեպքերում կարող է հանգեցնել մահվան շնչառական անբավարարության և/կամ սրտի կանգի հետևանքով[1] Ախտանիշերը սովորաբար անհետանում են երկու օրվա ընթացքում, սակայն կարող են տևել մինչև յոթ օր[5]։ Այլ՝ ոչ հաճախ հանդիպող բարդություններից են բակտերիալ շնչափողաբորբը, թոքաբորբը և թոքի այտուցը[5]։
Տարածվածություն
խմբագրելԿռուպը հանդիպում է երեխաների շուրջ 15%-ի մոտ և սովորաբար առկա է վեց ամսականից մինչև 5–6 տարեկան տարիքային խմբերում[2][4]։ Կռուպը կազմում է այս տարիքային խմբի հոսպիտալացված դեպքերի 5%[5]։ Հազվադեպ այն կարող է հանդիպել ավելի փոքր՝ երեք ամսական, ինչպես նաև ավելի մեծ՝ 15 տարեկան երեխաների մոտ[5]։ Արական սեռի մոտ այն հանդիպում է 50%-ով ավելի հաճախ քան իգական սեռի մոտ, նաև հիվանդության տարածվածությունն աճում է աշնանը[2]։
Պատմություն
խմբագրելԿռուպ (croup) բառը ժամանակակից վաղ անգլերենի croup բայից է առաջացել, որը նշանակում է «լաց լինել խռպոտ ձայնով»․ այդ անունն առաջին անգամ տրվել է հիվանդությանը Շոտլանդիայում և համընդհանուր ճանաչման է արժանացել 18-րդ դարում[11]։ Դիֆթերիտիկ կռուպը հայտնի է եղել դեռևս Հին Հունաստանում՝ Հոմերոսի ժամանակներից, իսկ 1826 թ․-ին Բրետոնեաուի կողմից տարբերակվեցին վիրուսային կռուպը և դիֆթերիտիկ կռուպը[12]։ Այնուհետև վիրուսային կռուպը կոչվեց կեղծ կռուպ (ֆր.՝ «faux-croup»), և «կռուպ» տերմինը վերաբերվում էր միայն դիֆթերիտիկ կռուպին[9]։ Ներկայումս դիֆթերիայի հետևանքով զարգացած կռուպը գրեթե բացակայում է արդյունավետ պատվաստումների շնորհիվ[12]։
Աղբյուրներ
խմբագրել- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 Rajapaksa S, Starr M (2010 թ․ մայիս). «Croup – assessment and management». Aust Fam Physician. 39 (5): 280–2. PMID 20485713.
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 2,15 2,16 2,17 2,18 Cherry JD (2008). «Clinical practice. Croup». N. Engl. J. Med. 358 (4): 384–91. doi:10.1056/NEJMcp072022. PMID 18216359.
- ↑ 3,0 3,1 3,2 3,3 «Diagnosis and Management of Croup» (PDF). BC Children’s Hospital Division of Pediatric Emergency Medicine Clinical Practice Guidelines.
- ↑ 4,00 4,01 4,02 4,03 4,04 4,05 4,06 4,07 4,08 4,09 4,10 4,11 4,12 4,13 4,14 4,15 Everard ML (2009 թ․ փետրվար). «Acute bronchiolitis and croup». Pediatr. Clin. North Am. 56 (1): 119–33, x–xi. doi:10.1016/j.pcl.2008.10.007. PMID 19135584.
- ↑ 5,00 5,01 5,02 5,03 5,04 5,05 5,06 5,07 5,08 5,09 5,10 5,11 Johnson D (2009). «Croup». Clin Evid (Online). 2009. PMC 2907784. PMID 19445760.
- ↑ 6,0 6,1 6,2 Klassen TP (1999 թ․ դեկտեմբեր). «Croup. A current perspective». Pediatr. Clin. North Am. 46 (6): 1167–78. doi:10.1016/S0031-3955(05)70180-2. PMID 10629679.
- ↑ 7,0 7,1 Russell KF, Liang Y, O'Gorman K, Johnson DW, Klassen TP (2011). «Glucocorticoids for croup». Cochrane Database Syst Rev. 1 (1): CD001955. doi:10.1002/14651858.CD001955.pub3. PMID 21249651.
{{cite journal}}: CS1 սպաս․ բազմաթիվ անուններ: authors list (link) - ↑ Port C (2009 թ․ ապրիլ). «Towards evidence based emergency medicine: best BETs from the Manchester Royal Infirmary. BET 4. Dose of dexamethasone in croup». Emerg Med J. 26 (4): 291–2. doi:10.1136/emj.2009.072090. PMID 19307398.
- ↑ 9,0 9,1 Marchessault V (2001 թ․ նոյեմբեր). «Historical review of croup». Can J Infect Dis. 12 (6): 337–9. PMC 2094841. PMID 18159359.
- ↑ Vorwerk C, Coats T (2010). «Heliox for croup in children». Cochrane Database Syst Rev. 2 (2): CD006822. doi:10.1002/14651858.CD006822.pub2. PMID 20166089.
- ↑ Առցանց ստուգաբանական բառարան,croup. Accessed 2012-12-16.
- ↑ 12,0 12,1 Feigin, Ralph D. (2004). Textbook of pediatric infectious diseases. Philadelphia: Saunders. էջ 252. ISBN 0-7216-9329-6.
Արտաքին հղումներ
խմբագրել- վիրուսային կռուպը երեխաների մոտ Արխիվացված 2007-05-30 Wayback Machine
- Ինչ է կռուպը - Բժշկական Մեծ Հանրագիտարան Արխիվացված 2011-10-19 Wayback Machine
| Այս հոդվածն ընտրվել է Հայերեն Վիքիպեդիայի՝ {{{1}}} թվականի {{{2}}} շաբաթվա հոդված։ |
| Այս հոդվածի կամ նրա բաժնի որոշակի հատվածի սկզբնական կամ ներկայիս տարբերակը վերցված է Քրիեյթիվ Քոմմոնս Նշում–Համանման տարածում 3.0 (Creative Commons BY-SA 3.0) ազատ թույլատրագրով թողարկված Հայկական սովետական հանրագիտարանից (հ․ 5, էջ 701)։ |