Հեմոլիտիկ-ուրեմիկ համախտանիշ
Հեմոլիտիկ-ուրեմիկ համախտանիշ (ՀՈՒՀ), արյան հիվանդությունների խումբ, որը բնութագրվում է հետևյալ եռյակով՝ հեմոլիտիկ անեմիա, սուր երիկամային անբավարարություն և թրոմբոցիտների դեֆիցիտ (թրոմբոցիտոպենիա)[2][5]։ Սկզբնական ախտանիշներն են՝ արյունային փորլուծությունը (դիարեա), տենդը, փսխումը և ընդհանուր թուլությունը[1][2]։ Երիկամային խնդիրները և թրոմբոցիտների դեֆիցիտը ի հայտ են գալիս փորլուծության դադարելուց հետո[2]։ Չնայած, որ ՀՈՒՀ-ն ավելի հաճախ հանդիպվում է երեխաների շրջանում, մեծահասակների մոտ ելքը կարող է ավելի անբարենպաստ լինել[1]։ Բարդություններն արտահայտվում են նյարդաբանական խնդիրներով ու սրտային անբավարարությամբ[2]։
| Հեմոլիտիկ-ուրեմիկ համախտանիշ | |
|---|---|
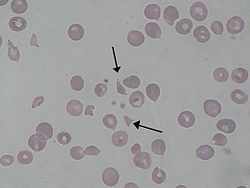 Շիստոցիտներ հեմոլիտիկ-ուրեմիկ համախտանիշով պացիենտի մոտ | |
| Տեսակ | Շիգա-տոքսին արտադրող E.coli-ով պայմանավորված հեմոլիտիկ-ուրեմիկ համախտանիշ (STEC-ՀՈՒՀ), |
| Պատճառ | E.coli O157:H7, շիգելա, սալմոնելա վարակներ[1] |
| Հիվանդության ախտանշաններ | Թրոմբոցիտոպենիա, անեմիա, արյունային փորլուծություն, որին մի քանի օրից հաջորդում են երիկամային ախտահարման նշաններ[2] |
| Բժշկական մասնագիտություն | արյունաբանություն |
| Հոմանիշներ | Հեմոլիտիկ-ուրեմիկ համախտանիշ, թրոմբոցիտոպենիա և էրիթրոցիտների քայքայմամբ պայմանավորված միկրոանգիոպաթիկ հեմոլիտիկ անեմիա |
| Ռիսկի գործոններ | Երեխաներ, կանայք[2] |
| Ախտորոշում | Արյան և կղանքի հետազոտություն |
| Տարբերակիչ ախտորոշում | Թրոմբոտիկ թրոմբոցիտոպենիկ պուրպուրա (ԹԹՊ), տարածուն ներանոթային մակարդում (ՏՆՄ), սրտի արհեստական փական[3] |
| Բուժում | Սիմպտոմատիկ բուժում, դիալիզ, ստերոիդներ, արյան փոխներարկում, պլազմաֆերեզ[1][2] |
| Բարդություններ | Նյարդաբանական ախտանիշներ, սրտային անբավարարություն[2] |
| Կանխատեսում | <25% քրոնիկ երիկամային անբավարարություն[2] |
| Հանդիպման հաճախականություն | Տարեկան 1,5/100,000 դեպք[4] |
| Մահերի քանակ | 5%-ից ցածր մահվան ռիսկ[2] |
Դեպքերի մեծ մասում ՀՈՒՀ-ը հաջորդում է E.coli-ի սպեցիֆիկ 0157։H7 շճատիպով հարուցված ինֆեկցիոն դիարեային (փորլուծություն)[1]։ Այլ պատճառներից են S.pneumoniae, Shigella, Salmonella վարակները, ինչպես նաև որոշ դեղամիջոցներ[1][2][5]։ Ախտածագման հիմքում ընկած է այս բակտերիաների կողմից արտադրվող շիգա-տոքսինը[1][2]։ Ատիպիկ հեմոլիտիկ-ուրեմիկ համախտանիշի (աՀՈՒՀ) հիմքում ընկած են գենետիկ մուտացիաներ, նրա ընթացքը մի փոքր տարբերվում է տիպիկ ՀՈՒՀ-ից[1][2]։ Այնուամենայնիվ, երկու դեպքում էլ կարող են զարգանալ տարածուն բորբոքում և բազմաթիվ թրոմբներ փոքր անոթներում՝ մի վիճակ, որը հայտնի է որպես թրոմբոտիկ միկրոանգիոպաթիա[6]։
Բուժումը բացառապես սիմպտոմատիկ է՝ դիալիզ, ստերոիդներ, արյան փոխներարկում կամ պլազմաֆերեզ[1][2]։ Հանդիպման հաճախականությունը կազմում է 1,5/100,000 դեպք[2][4]։ Մահացությունը մինչև 5% է[2]։ ՀՈՒՀ-ով պացիենտների մոտ 25%-ի շրջանում արձանագրվում է երիկամների մշտական ախտահարում[2]։ ՀՈՒՀ-ը սահմանվել է որպես համախտանիշ 1955թ․-ին[2][7]։
Նշաններ և ախտանիշներ
խմբագրելՎարակված սնունդ ընդունելուց հետո ախտանիշները կարող են ի հայտ գալ առաջին 10 օրերի ընթացքում, բայց սովորաբար արտահայտվում են 3-4-րդ օրերին[8]։ Վաղ ախտանիշները ներառում են փորլուծություն (հաճախ՝ արյունային), որովայնային ցավ, մեղմ տենդ[9] և փսխում, որոնք հանգեցնում են ջրազրկման ու մեզի քանակի նվազման (օլիգուրիա)[8]։ ՀՈՒՀ-ը սովորաբար զարգանում է առաջին ախտանիշների ի հայտ գալուց 5-10 օր անց, և կարող է տևել մինչև 3 շաբաթ, սակայն արտահայտվում է փորլուծության դադարելուց հետո[9]։ Այլ ախտանիշներն են՝ լեթարգիան, օլիգուրիան, մեզում արյան առկայությունը (հեմատուրիա), երիկամային անբավարարությունը, թրոմբոցիտոպենիան և էրիթրոցիտների քայքայումը (միկրոանգիոպաթիկ հեմոլիտիկ անեմիա)։ Կարող են նկատվել զարկերակային ճնշման բարձրացում, դեղնուկ (մաշկի և սկլերաների դեղնություն), ցնցումներ և մաշկային արյունազեղումներ[9]։ Որոշ դեպքերում կարող են զարգանալ տեսանելի նյարդաբանական փոփոխություններ[10][11][12]։
ՀՈՒՀ-ով պացիենտների մոտ առավելապես արտահայտված են թրոմբոտիկ միկրոանգիոպաթիայի (ԹՄԱ) ախտանիշները ՝ որովայնային ցավ[13], թրոմբոցիտոպենիա[14], լակտատ դեհիդրոգենազի (ԼԴՀ) բարձրացում (քիմիական միացություն, որը ազատվում է վնասված բջիջներից և հանդիսանում է բջիջների քայքայման մարկեր)[15], հապտոգլոբինի ցածր մակարդակ (էրիթրոցիտների քայքայման մարկեր)[15], անեմիա (էրիթրոցիտների քանակի նվազում), շիստոցիտոզ (վնասված, ձևափոխված էրիթրոցիտներ)[14][15], կրեատինինի մակարդակի բարձրացում (սպիտուկուցների քայքայման արգասիք, որը նորմայում դուրս է բերվում մեզով)[16], սպիտակուցամիզություն (պրոտեինուրիա՝ երիկամների վնասման մարկեր)[17], ուշագնացություն[13], հոգնածություն[18], այտուցներ[19], սրտխառնոց/փսխում[20] և փորլուծություն[21]։ Ավելին, աՀՈՒՀ-ով պացիենտների մոտ սովորաբար նկատվում է համակարգային նշանների և ախտանիշների հանկարծակի սրացում ՝ սուր երիկամային անբավարարություն[14], հիպերտենզիա (արյան ճնշման բարձրացում)[18], սրտամկանի ինֆարկտ[22], կաթված[13], թոքային բարդություններ[22], պանկրեատիտ (ենթաստամոքսային գեղձի բորբոքում)[20], լյարդի նեկրոզ (լյարդային բջիջների և հյուսվածքի մահ)[14][18], էնցեֆալոպաթիա (գլխուղեղի վնասում)[18], ցնցումներ[23] և կոմա[24]։ Նյարդային, սիրտ-անոթային, երիկամային և ստամոքսաղիքային համակարգերի բարդությունները, ինչպես նաև մահը, անկանխատեսելի են՝ կարող են զարգանալ ցանկացած պահին՝ թե՛ երկարատև սիմպտոմների առկայության ֆոնին, թե՛ ասիմպտոմատիկ, արտաքնապես առողջ պացիետնտների մոտ[4][6][14][17][25]։
Պատճառներ
խմբագրելՏիպիկ ՀՈՒՀ
խմբագրելՏիպիկ ՀՈՒՀ-ը (STEC-ՀՈՒՀ, անգլ․՝ STEC-HUS) զարգանում է շիգա-տոքսին արտադրող բակտերիաներով վարակման ժամանակ, ինչպիսինն է էնտերոհեմոռագիկ E.coli-ն (EHEC) և նրա ամենատարածված E.coli O157։H7 շճատիպը[26]։
Ատիպիկ ՀՈՒՀ
խմբագրելԱտիպիկ ՀՈՒՀ-ի (աՀՈՒՀ) հանդիպման հաճախականությունը կազմում է 5-10%[4]։ Այն մի շարք գենետիկ մուտացիաների հետևանք է, որոնք բերում են կոմպլեմենտի քրոնիկ և անվերահսկելի ակտիվացման[4]։ Սա հանգեցնում է էնդոթելային բջիջների վնասման, որի հետևանքով ակտիվանում են թրոմբոցիտներն ու լեյկոցիտները։ Արդյունքում զարգանում է համակարգային թրոմբոտիկ միկրոանգիոպաթիա՝ թրոմբոցիտոպենիա, հեմոլիզ (էրիթրոցիտների քայքայում), բազմաօրգանային ախտահարում և ծայրահեղ դեպքում՝ մահ[6][17][27]։ Կոմպլեմենտ-միջնորդավորված ԹՄԱ-ի վաղ նշաններն են թրոմբոցիտոպենիան (թրոմբոցիտների քանակը 150,000-ից պակաս է կամ կտրուկ նվազած է առնվազն 25%-ով)[15] և միկրոանգիոպաթիկ հեմոլիզը, որը բնորոշվում է ԼԴՀ-ի բարձրացմամբ, հապտոգլոբինի և հեմոգլոբինի մակարդակների նվազմամբ և/կամ շիստոցիտոզով[6][15][28]։ Անկախ օժանդակ բուժական միջամտություններից աՀՈՒՀ-ի առաջին կլինիկական դրսևորման մոտ 33-40% դեպքերում ելքը մահացու է կամ ավարտվում է երիկամների ծանրագույն անբավարարությամբ[21][22], իսկ 65% դեպքերում առաջանում է դիալիզի կարիք կամ ախտորոշումից հետո մեկ տարվա ընթացքում զարգանում է մշտական երիկամային անբավարարություն, չնայած իրականացվող ինֆուզիոն թերապիայի[21]։ ԱՀՈՒՀ-ի վերոնշյալ նշաններով և ախտանիշներով ողջ մնացած պացիենտների մոտ զարգանում է քրոնիկ թրոմբոտիկ և բորբոքային վիճակ, ինչի հետևանքով մշտական առկա է հանկարծակի թրոմբագոյացման, երիկամային անբավարարության և մի շարք այլ բարդությունների, ինչպես նաև վաղաժամ մահացության բարձր ռիսկ[19][28]։
Պատմականորեն աՀՈՒՀ-ի բուժման համար կիրառվել է պլազմայի փոխներարկում կամ ինֆուզիոն թերապիա, որը բավականին ռիսկային միջամտություն է[29][30] և չունի որևէ ապացուցողական հիմք։ ԱՀՈՒՀ-ով և երիկամային ծանրագույն անբավարարությամբ պացիենտներին ցուցված է մշտական դիալիզ, որի պարագայում 5 տարվա ապրելիությունը կազմում է 34-38%[31][32]։
Ախտածագում
խմբագրելՀՈՒՀ-ը պատկանում է թրոմբոտիկ միկրոանգիոպաթիաների խմբին։ Այս խումբը կազմում են STEC-ՀՈՒՀ-ը, աՀՈՒՀ-ը և թրոմբոտիկ թրոմբոցիտոպենիկ պուրպուրան (ԹԹՊ)։ STEC-ՀՈՒՀ-ը զարգանում է շիգա-տոքսին արտադրող բակտերիաներով վարակման հետևանքով, սովորաբար E.coli-ի վերոտոքսին (կոչվում է նաև շիգանման-տոքսին) արտադրող շտամներով։ E.coli-ն ունակ է արտադրել stx1 և/կամ stx2 շիգա-տոքսիններ, որոնցից առավել վտանգավոր է երկրորդը։ ՀՈՒՀ-ի ժամանակ առկա է այդ երկու տոքսինների որոշակի հարաբերակցությամբ համակցում։ Շիգա տոքսինը կապվում է GB3 ընկալիչների հետ (գլոբոտրիասիլցեռամիդ), որոնք առավելապես տեղակայված են երիկամներում և ավելի քիչ քանակով՝ ԿՆՀ-ում և այլ հյուսվածքներում։ Երեխաների մոտ GB3 ռեցեպտորների քանակը ավելի շատ է, ի համեմատ մեծահասակների, ուստի երեխաների շրջանում ՀՈՒՀ-ի առաջացման ռիսկը բավականին բարձր է։ Խոշոր եղջերավորների, խոզերի, եղնիկների և այլ կաթնասունների մոտ բացակայում են GB3 ռեցեպտորները, սակայն նրանք կարող են լինել շիգա-տոքսին արտադրող բակտերիաների անախտանիշ վարակակիրներ։ Մարդիկ նույնպես կարող են հանդիսանալ անախտանիշ վարակակիրներ։ Վարակվելուց հետո սովորաբար զարգանում է առանց արյան, ապա՝ արյունային փորլուծություն և հեմոռագիկ կոլիտ (հաստ աղիքի արյունահոսական բորբոքում)։ STEC-ՀՈՒՀ-ին սովորաբար նախորդում է փորլուծությունը (հաճախ՝ արյունային), որը առաջանում է շիգա-տոքսին արտադրող բակտերիաների պատճառով, ինչպիսինն է, օրինակ, էնտերոհեմոռագիկ E.coli-ն (EHEC) և նրա ամենատարածված O157:H7 շճատիպը[26]։ Այլ շճատիպեր նույնպես կարող են հարուցել STEC-ՀՈՒՀ և արձանագրվել որպես նոր հարուցիչ, ինչպես օրինակ 2011թ․ Գերմանիայում արձանագրված E.coli O104:H4 շճատիպով հարուցված ՀՈւՀ-ը[33]։
ՀՈՒՀ-ի ախտածագման հիմքում ընկած է շիգա-տոքսինի կապումը գլոբոտրիասիլցերամիդի հետ (GB3, կոչվում է նաև ցերամիդի տրիհեքսոսիդ, որը կուտակվում է Ֆաբրիի հիվանդության ժամանակ)։ Այս ընկալիչը առավելապես տեղակայված է երիկամների կծիկների էնդոթելի մակերեսին[34]։ Կապվելուն հաջորդում է ազդանշանային կասկադի ակտիվացումը, այն հանգեցնում է բջիջների ապոպտոզի և լեյկոցիտների կողմից էնդոթելիալ բջիջների զավթմանը։ Շիգա-տոքսինով ակտիվացած էնդոթելիալ բջիջները հետագայում դառնում են թրոմբոգենիկ (թրոմբ առաջացնող)։ Այս մեխանիզմը դեռևս վերջնականորեն ուսումնասիրված չէ, սակայն ապացուցված է[35], որ տեղի է ունենում թրոմբոցիտներին ակտիվացնող ցիտոկինների ու քեմոկինների ձերբազատում[36]։ Ավելին, շիգա-տոքսինը ինակտիվացնում է ADAMTS13 մետալոպրոտեինազը, որի դեֆիցիտը սերտ կապված է ԹԹՊ-ի առաջացման հետ։ Նորմայում, ADAMTS13-ը մասնակցում է Վիլլեբրանտի գործոնի (vWF) մուլտիմերների ճեղքմանը, ուստի նրա բացակայության պարագայում ձևավորվում են հիպերակտիվ մուլտիմերներ, որոնք ակտիվացնում են թրոմբոցիտներին՝ հանգեցնելով միկրոթրոմբների ձևավորմանը։ Արտերիոլներն ու մազանոթները խցանվում են ակտիվացած թրոմբոցիտների կոմպլեքսներով, որոնք էնդոթելի հետ ամուր կապված են մնում խոշոր, մուլտիմերային և չճեղքված Վիլլեբրանտի գործոնի շնորհիվ։ Այդ աճող թրոմբների հետևանքով առաջանում է միկրոանգիոպաթիկ հեմոլիզ՝ նեղ անոթներով անցնելիս էրիթրոցիտները «բախվում» են ձևավորված թրոմբներին, քայքայվում և «կտրատվում» ՝ ձևավորելով շիստոցիտներ և էրիթրոցիտների քայքայման այլ ֆրագմենտներ[27]։ Շիստոցիտների առկայությունը ՀՈՒՀ-ի ախտորոշման բանալի կետերից մեկն է։ Հեմոլիզի հետևանքով հեմոգլոբինի մակարդակը իջնում է 80 գ/լ-ից ցածր։
Շիգա-տոքսինը ուղղակիորեն ակտիվացնում է կոմպլեմենտի ալտերնատիվ ուղին և խաթարում կոմպլեմենտի համակարգի կարգավորումը՝ կապվելով կոմպլեմենտի H գործոնի հետ, որը նորմայում ընկճում է կոմպլեմենտար կասկադը։ Շիգա-տոքսինը կոմպլեմենտ-միջնորդավորված մեխանիզմով ակտիվացնում է թրոմբոցիտներին, լեյկոցիտներին և էնդոթելիալ բջիջներին՝ հանգեցնելով համակարգային հեմոլիզի, բորբոքման և թրոմբների գոյացման[37][38][39]։ ԹՄԱ-ի ծանր բարդություններ առաջանում են STEC-ՀՈՒՀ-ի ախտորոշումից հետո 2 շաբաթից մինչև 44 օր եղած ժամկետներում, իսկ այս ժամկետներից դուրս նկատվում է կլինիկական պատկերի լավացում։ Սա, հավանաբար, բացատրվում է նրանով, որ կոմպլեմենտի ակտիվացումը պահպանվում է կլինիկական դրսևորումներից հետո առնվազն 4 ամիս[40]։
Թրոմբոցիտները, կապվելով փոքր անոթներում ձևավորված թրոմբներին, սկսում են սպառվել և հանգեցնում են մեղմ կամ միջին աստիճանի թրոմբոցիտոպենիայի՝ իջնելով 60,000/մկլ մակարդակից ցած[41]։ Ինչպես ԹԹՊ-ի ժամանակ, այստեղ նույնպես նեղացած անոթներով արյան նվազած հոսքի պատճառով խաթարվում է կենսական օրգանների արյունամատակարարումը և զարգանում է իշեմիա[10]։ Երիկամները և ԿՆՀ-ն (գլխուղեղ և ողնուղեղ) ունեն առատ արյունամատակարարման մեծ պահանջ, ուստի այս դեպքում առաջին հերթին ախտահարվում են հենց այդ օրգանները։ Սակայն, ի տարբերություն ԹԹՊ-ի, ՀՈՒՀ-ի ժամանակ երիկամների ախտահարումը շատ ավելի ծանր է, իսկ ԿՆՀ-ն, որպես կանոն, ավելի թեթև ախտահարման է ենթարկվում[42]։
Համեմատելով դիսեմինացված (տարածուն) ներանոթային մակարդման հետ, որն առաջանում է սեպսիսի, ինչպես նաև քաղցկեղի զարգացման հետևանքով, ՀՈՒՀ-ի (ինչպես նաև ԹԹՊ-ի) դեպքում բացակայում է մակարդման գործոնների սպառումը՝ մակարդման պրոֆիլը (կոագուլոգրամա), ֆիբրինոգենի մակարդակը, ինչպես նաև ֆիբրինի քայքայման արգասիքները, օրինակ՝ D-դիմերը, չնայած առկա թրոմբոցիտոպենիային, պահպանվում են նորմալ մակարդակների սահմաններում[42]։
ՀՈՒՀ զարգանում է E. coli O157:H7 շտամով սպորադիկ վարակների 3-7% դեպքերում և էպիդեմիկ վարակների մոտ 20%-ի ժամանակ[43]։ Ավելի հաճախ վարակվում են երեխաները և դեռահասները[44]։ Երիկամների մակրոսկոպիկ հետազոտությամբ հայտնաբերվում է կեղևային շերտի օջախային կամ դիֆուզ նեկրոզ։ Հյուսվածաբաներեն կծիկները հաստացած են, իսկ մազանոթները՝ տեղ-տեղ պատռված, ինչը, մեծ մասամբ, պայմանավորված է էնդոթելային այտուցով։ Մազանոթների լուսանցքում, սուբէնդոթելում և մեզանգիումում հայտնաբերվում է ֆիբրինային նյութերի մեծ կուտակումներ։ Առկա է նաև մեզանգիոլիզ։ Միջբլթային և աֆերենտ արտերիոլներում հայտնաբերվում է ֆիբրինոիդ նեկրոզ և ինտիմայի հիպերպլազիա (գերաճ)։ Այդ անոթները հաճախ են խցանվում թրոմբներով[11]։
STEC-ՀՈՒՀ-ը առավելապես ախտահարում է վաղ մանկական հասակի երեխաներին, սակայն հանդիպում է նաև մեծահասակների շրջանում։ Վարակման ամենատարածված աղբյուրներն են վատ եփած միսը, չպաստերիզացված մրգերն ու հյութերը, աղտոտված մթերքը, չքլորացված ջրի օգտագործումը և ստացիոնարում կամ խնամքի կենտրոններում մարդուց մարդ փոխանցումը[24]։
Ի տարբերություն ՀՈՒՀ-ի, աՀՈՒՀ-ի առաջացման համար անհրաժեշտ չէ STEC ինֆեկցիա, այն մի շարք գենետիկ մուտացիաների հետևանք է, որի արդյունքում առաջանում է կոմպլեմենտի քրոնիկ և անկառավարելի ակտիվացում[4]։ Արդյունքում զարգանում է համակարգային թրոմբոտիկ միկրոանգիոպաթիա (ԹՄԱ)՝ թրոմբոցիտոպենիա, հեմոլիզ, բազմաօրգանային ախտահարում, ծայրահեղ դեպքում՝ մահ[6][17][27]։ Կոմպլեմենտ-միջնորդավորված ԹՄԱ-ի վաղ նշաններն են թրոմբոցիտոպենիան (թրոմբոցիտների քանակը 150,000-ից պակաս է, կամ կտրուկ նվազել է առնվազն 25%-ով)[15] և միկրոանգիոպաթիկ հեմոլիզը, որը բնորոշվում է ԼԴՀ-ի բարձրացմամբ, հապտոգլոբինի և հեմոգլոբինի մակարդակների նվազմամբ և/կամ շիստոցիտոզի առկայությամբ[6][15][28]։
Ախտորոշում
խմբագրելԱնհրաժեշտ է տարբերակիչ ախտորոշում իրականացնել ՀՈՒՀ-ի, աՀՈՒՀ-ի և ԹԹՊ-ի միջև[6][28]։ Այս երեք հիվանդություններն էլ պատկանում են համակարգային ԹՄԱ-ի խմբին, իսկ նրանց համար ընդհանուր է թրոմբոցիտոպենիան[15] և միկրոանգիոպաթիկ հեմոլիզը[4][15], ինչպես նաև հետևյալ ախտանիշներից որևէ մեկի առկայությունը՝ նյարդաբանական նշաններ (օր․՝ ուշագնացություն[4][23], ցնցումներ[23], ջղակծկումներ[20]), երիկամային ախտահարման նշաններ[15] (օր․՝ կրեատինինի բարձրացում[16], կծիկային ֆիլտրացիայի արագության (eGFR) նվազում[16], մեզի քանակական փոփոխություններ[45]) և ստամոքսաղիքային ախտահարման նշաններ (օր․՝ փորլուծություն[18][21], սրտխառնոց/փսխում[20], ցավ որովայնում[20], գաստրոէնտերիտ[15][18])։ Փորլուծության առկայությունը չի բացառում աՀՈՒՀ-ի՝ որպես ԹՄԱ-ի պատճառ հանդիսանալը, քանի որ աՀՈՒՀ-ով պացիենտների 28%-ի մոտ արձանագրվում է փորլուծություն և/կամ գաստրոէնտերիտ[17][18]։ ԱՀՈՒՀ-ի ախտորոշման հիմքում ընկած է կոմպլեմենտ-ակտիվացնող ինֆեկցիոն գործոնի հայտնաբերումը, իսկ շիգա-տոքսինը հանդիսանում է աՀՈՒՀ-ի դրսևորման տրիգգեր[40]։ Ավելին, համաձայն մի հետազոտության, STEC-ՀՈՒՀ-ով պացիենտների 36-ից 8-ի մոտ (22%) արձանագրվել է կոմպլեմենտի համակարգը կարգավորող մի շարք սպիտակուցներ կոդավորող գեների մուտացիաներ[46]։ Այնուամենայնիվ, կոմպլեմենտի համակարգը կարգավորող սպիտակուցների գեների մուտացիաների բացակայությունը չի բացառում աՀՈՒՀ-ի՝ որպես ԹՄԱ-ի պատճառ լինելը, քանի որ աՀՈՒՀ-ով պացիենտների մոտավորապես 50%-ի մոտ այդ գեներում չի արձանագրվել որևէ մուտացիա[18]։
Որոշ լաբորատոր տվյալներ շատ օգտակար են տարբերակիչ ախտորոշման հարցում։ Շիգա-տոքսինի/EHEC-ի դրական թեստը հաստատում է STEC-ՀՈՒՀ-ը[24][26], իսկ ADAMTS13-ի սուր դեֆիցիտը (նորմալ մակարդակից ≤5% իջեցում) հաստատում է ԹԹՊ-ի առկայությունը[47]։
Կանխարգելում
խմբագրելՀակաբիոտիկների էֆեկտիվությունը շիգա-տոքսին արտադրող բակտերիաների դեմ ապացուցված չէ[2]։ Չնայած ավելի վաղ հետազոտությունները արձանագրել են հակաբիոտիկների կիրառման թերություններ, նոր հետազոտությունները փաստում են կա՛մ էֆեկտի բացակայության, կա՛մ դրական լինելու մասին[2]։
Բուժում
խմբագրելԲուժումը բացառապես սիմպտոմատիկ է՝ դիալիզ, ստերոիդներ, արյան փոխներարակում կամ պլազմաֆերեզ[1][2]։
Չնայած, որ աՀՈՒՀ-ի բուժման համար լայնորեն կիրառվում է էկուլիզումաբ, 2018 թ․ դրությամբ չկա ոչ մի ապացուցողական հիմք ՀՈՒՀ-ի տիպիկ տեսակների բուժման համար այդ պրեպարատի էֆեկտիվության վերաբերյալ[2]։ Ներկայումս, աշխատանքներ են տարվում մարդկանց կամ կենդանիներին իմունիզացիայի էֆեկտիվությունը գնահատելու ուղղությամբ[48]։
Ելք
խմբագրելSTEC-ՀՈՒՀ-ով պացիենտների 55-70% շրջանում արձանագրվում է սուր երիկամային անբավարարություն, չնայած 70-80% դեպքերում դիտվում է երիկամային ֆունկցիայի վերականգնում[49]։ ԱՀՈՒՀ-ի ելքը շատ ավելի անբարենպաստ է՝ 50% դեպքերում այն բարդանում է ծայրահեղ երիկամային անբավարարությամբ կամ գլխուղեղի անդարձելի ախտահարմամբ։ ԱՀՈՒՀ-ի սուր փուլում մահացության աստիճանը կազմում է 25%[49]։ Սակայն շտապ և ագրեսիվ բուժական միջոցառումների շնորհիվ ՀՈՒՀ-ի սուր փուլում հնարավոր է 90% դեպքերում փրկել պացիենտի կյանքը, իսկ ծայրահեղ երիկամային անբավարարության ռիսկը իջեցնել մինչև 9%։ ՀՈՒՀ-ով պացիենտների մեկ երրորդի մոտ տարիներ անց արձանագրվում է երիկամների ախտահարում, իսկ որոշներին ցուցված է երկարատև դիալիզ։ Հիվանդների 8%-ի շրջանում արձանագրվում են նաև այլ բարդություններ՝ զարկերակային հիպերտենզիա (գերճնշում), ցնցումներ, կուրություն, կաթված և հաստ աղիքի որոշակի հատվածի հեռացման բացասական հետևանքներ։ ՀՈՒՀ-ի մահացության ընդհանուր աստիճանը կազմում է 5-15%։ Հատկապես խոցելի խումբ են երեխաները և ծերերը, նրանց մոտ հիվանդության ընթացքը ավելի ծանր է, իսկ ելքը ավելի անբարենպաստ[50]։
Համաճարակաբանություն
խմբագրելՀՈՒՀ-ի ամենաշատ դեպքերը արձանագրվել են Արգենտինայում[51][52][53][54], սա կարևոր հանգամանք է այս ախտաբանության ուսումնասիրության համար։
ԱՄՆ-ում ՀՈՒՀ-ի ընդհանուր տարածվածությունը կազմում է տարեկան 2,1/100,000 դեպք, և ամենաշատը հանդիպվում է 6 ամսականից մինչև 4 տարեկան երեխաների շրջանում[55]։
ՀՈՒՀ-ը և E.coli վարակը 1990-ական թթ-ից FDA-ի (ԱՄՆ-ի Սննդի և դեղերի ադմինիստրացիա), մսային արդյունաբերության և ֆաստ-ֆուդի սրճարանների համար հանդիսանում է մեծ խնդիր։ Առավել հայտնի է «Jack in the Box» սրճարաններում աղտոտվածությամբ պայմանավորված վարակը։ 2006 թ-ին ԱՄՆ-ում արձանագրվել է E.coli-ի ծանր համաճարակ, որի աղբյուրը վարակիչ սպանախն էր։ 2009թ․ հունիսին Nestle-ի Toll House թխվածքաբլիթները պատճառ հանդիսացան ԱՄՆ-ում E. coli O157:H7 համաճարակի բռնկման, երբ ավելի քան 30 նահանգներում արձանագրվեց ՀՈՒՀ-ի 70 դեպք[55]։
2011 թ․ մայիսին Գերմանիայում արձանագրվել է արյունային փորլուծության համաճարակ, կապված E. coli O104:H4-ով աղտոտված սամիթի սերմերի օգտագործման հետ։ Ընդհանուր արձանագրվել էր ավելի քան 3800 դեպք, որից ավելի քան 800 դեպքերում գրանցվել է ՀՈՒՀ, իսկ 36 դեպք ունեցավ մահացու ելք։ Հիվանդների մոտ 90%-ը մեծահասակներ էին[56][57]։
Ծանոթագրություններ
խմբագրել- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 «Hemolytic uremic syndrome». Genetic and Rare Diseases Information Center (GARD) (անգլերեն). Արխիվացված է օրիգինալից 2020 թ․ հունվարի 29-ին. Վերցված է 2018 թ․ նոյեմբերի 21-ին.
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 2,15 2,16 2,17 2,18 2,19 2,20 2,21 Cody, EM; Dixon, BP (February 2019). «Hemolytic Uremic Syndrome». Pediatric Clinics of North America. 66 (1): 235–246. doi:10.1016/j.pcl.2018.09.011. PMID 30454746.
- ↑ Ferri, Fred F. (2010). Ferri's Differential Diagnosis E-Book: A Practical Guide to the Differential Diagnosis of Symptoms, Signs, and Clinical Disorders (անգլերեն). Elsevier Health Sciences. էջ 219. ISBN 978-0323081634.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 4,6 4,7 Noris, M; Remuzzi, G (2009). «Atypical hemolytic–uremic syndrome». N Engl J Med. 361 (17): 1676–1687. doi:10.1056/NEJMra0902814. PMID 19846853.
- ↑ 5,0 5,1 Salvadori, M; Bertoni, E (2013 թ․ օգոստոսի 6). «Update on hemolytic uremic syndrome: Diagnostic and therapeutic recommendations». World Journal of Nephrology. 2 (3): 56–76. doi:10.5527/wjn.v2.i3.56. PMC 3832913. PMID 24255888.
{{cite journal}}: CS1 սպաս․ չպիտակված ազատ DOI (link) - ↑ 6,0 6,1 6,2 6,3 6,4 6,5 6,6 Benz, K; Amann, K (2010). «Thrombotic microangiopathy: new insights». Current Opinion in Nephrology and Hypertension. 19 (3): 242–247. doi:10.1097/MNH.0b013e3283378f25. PMID 20186056.
- ↑ Gasser C, Gautier E, Steck A, Siebenmann RE, Oechslin R (September 1955). «Hemolytic–uremic syndrome: bilateral necrosis of the renal cortex in acute acquired hemolytic anemia». Schweiz Med Wochenschr (German). 85 (38–39): 905–9. PMID 13274004.
{{cite journal}}: CS1 սպաս․ չճանաչված լեզու (link) - ↑ 8,0 8,1 «E.coli (Escherichia coli): Symptoms». Centers for Disease Control and Prevention. U.S. Department of Health & Human Services. 2017 թ․ նոյեմբերի 30. Վերցված է 2018 թ․ նոյեմբերի 22-ին.
- ↑ 9,0 9,1 9,2 «Hemolytic uremic syndrome (HUS)». Center for Acute Disease Epidemiology. Iowa Department of Public Health. Արխիվացված է օրիգինալից 2020 թ․ օգոստոսի 7-ին. Վերցված է 2018 թ․ նոյեմբերի 21-ին.
- ↑ 10,0 10,1 Boyer, O; Niaudet, P (August 2011). «Hemolytic Uremic Syndrome: New Developments in Pathogenesis and Treatments». Int J Nephrol. 2011: 908407. doi:10.4061/2011/908407. PMC 3159990. PMID 21876803.
{{cite journal}}: CS1 սպաս․ չպիտակված ազատ DOI (link) - ↑ 11,0 11,1 Kumar, V; Cotran, RS; Robbins, SL, eds. (2002). Robbins Basic Pathology. Philadelphia, PA: Saunders. ISBN 978-0721692746.
- ↑ Nathanson, S.; Kwon, T.; Elmaleh, M.; և այլք: (2010). «Acute neurological involvement in diarrhea-associated hemolytic uremic syndrome». Clin J Am Soc Nephrol. 5 (7): 1218–1228. doi:10.2215/CJN.08921209. PMC 2893076. PMID 20498239.
- ↑ 13,0 13,1 13,2 Ohanian, M; Cable, C; Halka, K (2011). «Eculizumab safely reverses neurologic impairment and eliminates the need for dialysis in severe atypical hemolytic uremic syndrome». Clin Pharmacol. 3: 5–12. doi:10.2147/CPAA.S17904. PMC 3262387. PMID 22287852.
{{cite journal}}: CS1 սպաս․ չպիտակված ազատ DOI (link) - ↑ 14,0 14,1 14,2 14,3 14,4 Loirat, C; Noris, M; Fremaux-Bacchi, V (2008). «Complement and the atypical hemolytic uremia syndrome in children». Pediatr Nephrol. 23 (11): 1957–1972. doi:10.1007/s00467-008-0872-4. PMID 18594873.
- ↑ 15,00 15,01 15,02 15,03 15,04 15,05 15,06 15,07 15,08 15,09 15,10 Caprioli, J.; Noris, M.; Brioschi, S.; և այլք: (2006). «Genetics of HUS: the impact of MCP, CFH, and IF mutations on clinical presentation, response to treatment, and outcome». Blood. 108 (4): 1267–1279. doi:10.1182/blood-2005-10-007252. PMC 1895874. PMID 16621965.
- ↑ 16,0 16,1 16,2 Ariceta, Gema; Besbas, Nesrin; Johnson, Sally; և այլք: (2009). «Guideline for the investigation and initial therapy of diarrhea-negative hemolytic uremic syndrome». Pediatr Nephrol. 24 (4): 687–696. doi:10.1007/s00467-008-0964-1. PMID 18800230.
- ↑ 17,0 17,1 17,2 17,3 17,4 Sellier-Leclers, A.-L.; Fremeaux-Bacchi, V.; Dragon-Durey, M.-A.; և այլք: (2007). «Differential impact of complement mutations on clinical characteristics in atypical hemolytic uremic syndrome». J Am Soc Nephrol. 18 (8): 2392–2400. doi:10.1681/ASN.2006080811. PMID 17599974.
- ↑ 18,0 18,1 18,2 18,3 18,4 18,5 18,6 18,7 Noris, M.; Caprioli, J.; Bresin, E.; և այլք: (2010). «Relative role of genetic complement abnormalities in infrequent and familial aHUS and their impact on clinical phemotype». Clin J Am Soc Nephrol. 5 (10): 1844–1859. doi:10.2215/CJN.02210310. PMC 2974386. PMID 20595690.
- ↑ 19,0 19,1 Ståhl, A.-L.; Vazir-Sani, F.; Heinen, S.; և այլք: (2008). «Factor H dysfunction in patients with atypical hemolytic uremic syndrome contributes to complement deposition on platelets and their activation». Blood. 111 (11): 5307–5317. doi:10.1182/blood-2007-08-106153. PMID 18268093.
- ↑ 20,0 20,1 20,2 20,3 20,4 Dragon-Durey, M.-A.; Sethi, S. K.; Bagga, A.; և այլք: (2010). «Clinical features of anti-factor H autoantibody-associated hemolytic uremic syndrome». J Am Soc Nephrol. 21 (12): 2180–2187. doi:10.1681/ASN.2010030315. PMC 3014031. PMID 21051740.
{{cite journal}}: CS1 սպաս․ բազմաթիվ անուններ: authors list (link) - ↑ 21,0 21,1 21,2 21,3 Zuber, J; Le Quintrec, M; Sberro-Scussan, R; Loirat, C; Fremaux-Bacchi, V; Legendre, C (2011). «New insights into postrenal transplant hemolytic uremic syndrome». Nature Reviews Nephrology. 7 (1): 23–35. doi:10.1038/nrneph.2010.155. PMID 21102542.
- ↑ 22,0 22,1 22,2 Sallee, M; և այլք: (2010). «Myocardial infarction is a complication of factor H-associated atypical HUS». Nephrol Dial Transplant. 25 (6): 2028–2032. doi:10.1093/ndt/gfq160. PMID 20305136.
- ↑ 23,0 23,1 23,2 Neuhaus, TJ; Calonder, S; Leumann, EP (1997). «Heterogeneity of atypical haemolytic uraemis syndromes». Arch Dis Child. 76 (6): 518–521. doi:10.1136/adc.76.6.518. PMC 1717216. PMID 9245850.
- ↑ 24,0 24,1 24,2 Noris, M; Remuzzi, G (2005). «Hemolytic uremic syndrome». J Am Soc Nephrol. 16 (4): 1035–1050. doi:10.1681/ASN.2004100861. PMID 15728781.
- ↑ Mache, CJ; և այլք: (2009). «Complement inhibitor eculizumab in atypical hemolytic uremic syndrome». Clin J Am Soc Nephrol. 4 (8): 1312–1316. doi:10.2215/CJN.01090209. PMC 2723971. PMID 19556379.
- ↑ 26,0 26,1 26,2 Palermo, MS; Exeni, RA; Fernandez, GC (2009). «Hemolytic Uremic Syndrome: pathogenesis and update of interventions». Expert Rev Anti Infect Ther. 7 (6): 697–707. doi:10.1586/eri.09.49. PMID 19681698.
- ↑ 27,0 27,1 27,2 Tsai, H-M (2010). «Pathophysiology of thrombotic thrombocytopenic purpura». Int J Hematol. 91 (1): 1–19. doi:10.1007/s12185-009-0476-1. PMC 3159000. PMID 20058209.
- ↑ 28,0 28,1 28,2 28,3 Zipfel, PF; Heinen, S; Skerka, C (2010). «Thrombotic microangiopathies: new insights and new challenges». Current Opinion in Nephrology and Hypertension. 19 (4): 372–378. doi:10.1097/MNH.0b013e32833aff4a. PMID 20539230.
- ↑ George, JN (2010). «How I treat my patients with thrombotic thrombocytopenic purpura». Blood. 116 (20): 4060–4069. doi:10.1182/blood-2010-07-271445. PMID 20686117.
- ↑ Michon, B; և այլք: (2007). «Complications of apheresis in children». Transfusion. 47 (10): 1837–1842. doi:10.1111/j.1537-2995.2007.01405.x. PMID 17880609.
- ↑ Collins, Allan J.; և այլք: (2010). «Excerpts from the US Renal Data System 2009 Annual Data Report». Am J Kidney Dis. 55 (1 Suppl 1): S1–S7. doi:10.1053/j.ajkd.2009.10.009. PMC 2829836. PMID 20082919.
- ↑ European Renal Association- European Dialysis and Transplant Association Registry (2011). ERA-EDTA Registry Annual Report 2009. Amsterdam, The Netherlands: Academic Medical Center Department of Medical Informatics.
- ↑ Robert Koch Institute. «Technical Report: EHEC/HUS O104:H4 Outbreak, Germany, May/June 2011» (PDF). Berlin, Germany: Robert Koch Institute. Արխիվացված է օրիգինալից (PDF) 2016 թ․ ապրիլի 8-ին.
- ↑ Psotka, MA; և այլք: (2009). «Shiga toxin 2 targets the murine renal collecting duct epithelium». Infect Immun. 77 (3): 959–969. doi:10.1128/IAI.00679-08. PMC 2643625. PMID 19124603.
- ↑ Zoja, C; Buelli, S; Morigi, M (2010). «Shoga toxin-associated hemolytic uremic syndrome: pathophysiology of endothelial dysfunction». Pediatr Nephrol. 25 (11): 2231–2240. doi:10.1007/s00467-010-1522-1. PMID 20424866.
- ↑ Guessous, F; և այլք: (2005). «Shiga toxin 2 and lipopolysaccharide induce human microvascular endothelial cells to release chemokines and factor that stimulate platelet function». Infect Immun. 73 (12): 8306–8316. doi:10.1128/IAI.73.12.8306-8316.2005. PMC 1307066. PMID 16299328.
- ↑ Orth D, Würzner R (September 2010). «Complement in typical hemolytic uremic syndrome». Seminars in Thrombosis and Hemostasis. 36 (6): 620–4. doi:10.1055/s-0030-1262883. PMID 20865638.
- ↑ Stahl, AL; Startz, L; Karpman, D (2011). «Complement activation on platelet-leukocyte complexes and microparticles in enterohemorrhagic Escherichia coli-induced hemolytic uremic syndrome». Blood. 117 (20): 5503–5513. doi:10.1182/blood-2010-09-309161. PMID 21447825.
- ↑ Thurman, J.M.; և այլք: (2009). «Alternative pathway of complement in children with diarrhea-associated hemolytic uremic syndrome». Clin J Am Soc Nephrol. 4 (12): 1920–1924. doi:10.2215/CJN.02730409. PMC 2798880. PMID 19820137.
- ↑ 40,0 40,1 Mache, C; և այլք: (June 2010). «Eculizumab in diarrhea-associated hemolytic uremic syndrome». Presented at the 2nd International Conference on HUS-MPGN-PNH.
- ↑ Tan, AJ (2017 թ․ դեկտեմբերի 27). «Hemolytic uremic syndrome in emergency medicine». Medscape EMedicine.
- ↑ 42,0 42,1 Kanso, AA; Abou Hassan, NM; Badr, KF (2008). «Micro and macrovascular disease of the kidney». In: Brenner BM, Ed. The Kidney, 8th Edition: chapter 32.
- ↑ Mead, PS; Griffin, PM (1998). «Escherichia coli O157:H7». Lancet. 352 (9135): 1207–1212. doi:10.1016/S0140-6736(98)01267-7. PMID 9777854.
- ↑ Ruggenenti, P; Noris, M; Remuzzi, G (2001). «Thrombotic microangiopathy, hemolytic uremic syndrome, and thrombotic thrombocytopenic purpura». Kidney Int. 60 (3): 831–846. doi:10.1046/j.1523-1755.2001.060003831.x. PMID 11532079.
- ↑ Al-Akash, AI; Almond, PS; Savell, VH Jr; Gharaybeth, SI; Hogue, C (2011). «Eculizumab includes long-term remission in recurrent post-transpant HUS associated with C3 gene mutation». Pediatr Nephrol. 26 (4): 613–619. doi:10.1007/s00467-010-1708-6. PMID 21125405.
- ↑ Gangnadoux, MF; Habib, R; Gubler, MC; Bacri, JL; Broyer, M (1996). «Long-term (15-25 years) outcome of childhood hemolytic–uremic syndrome». Clin Nephrol. 46 (1): 39–41. PMID 8832149.
- ↑ Zhen, XL; և այլք: (2010). «Multiple domains of ADAMTS13 are targeted by autoantibodies against ADAMTS13 in patients with acquired idiopathic thrombotic thrombocytopenic purpura». Haematologica. 95 (9): 1555–1562. doi:10.3324/haematol.2009.019299. PMC 2930958. PMID 20378566.
- ↑ O'Ryan, M; Vidal, R; Del Canto, F; Salazar, J C; Montero, D (2015). «Vaccines for viral and bacterial pathogens causing acute gastroenteritis: Part II: Vaccines for Shigella, Salmonella, enterotoxigenic E. coli (ETEC) enterohemorragic E. coli (EHEC) and Campylobacter jejuni». Human Vaccines & Immunotherapeutics. 11 (3): 601–619. doi:10.1080/21645515.2015.1011578. PMC 4514228. PMID 25715096.
- ↑ 49,0 49,1 Parmar, MS (2010). «Hemolytic–uremic syndrome». Medscape EMedicine.
- ↑ Chu, P; Hemphill, RR (2004). «222: Acquired hemolytic anemia». Emergency Medicine: A Comprehensive Study Guide (6th ed.). New York, NY: McGraw-Hill. ISBN 978-0-07-138875-7.
- ↑ Rivero, MA; Passucci, JA; Rodriguez, EM; Signorini, ML; Tarabla, HD; Parma, AE (2011). «Factors associated with sporadic verotoxigenic Escherichia coli infection in children with diarrhea from the Central Eastern Area of Argentina». Foodborne Pathogens and Disease. 8 (8): 901–6. doi:10.1089/fpd.2010.0800. PMID 21492023.
- ↑ Rivas, M; Caletti, MG; Chinen, I; Refi, SM; Roldán, CD; Chillemi, G; Fiorilli, G; Bertolotti, A; Aguerre, L; Sosa Estani, S (2003). «Home-prepared hamburger and sporadic hemolytic uremic syndrome, Argentina». Emerging Infectious Diseases. 9 (9): 1184–6. doi:10.3201/eid0909.020563. PMC 3016759. PMID 14531383.
- ↑ Rivero, MA; Padola, NL; Etcheverría, AI; Parma, AE (2004). «Enterohemorrhagic Escherichia coli and hemolytic–uremic syndrome in Argentina». Medicina. 64 (4): 352–6. PMID 15338982.
- ↑ «What is HUS?» (PDF). Արխիվացված է օրիգինալից (PDF) 2020 թ․ օգոստոսի 10-ին. Վերցված է 2020 թ․ հունվարի 30-ին.
- ↑ 55,0 55,1 Corrigan JJ, Boineau FG (November 2001). «Hemolytic–uremic syndrome». Pediatr Rev. 22 (11): 365–9. doi:10.1542/pir.22-11-365. PMID 11691946.
- ↑ Buchholz, U; և այլք: (2011). «German outbreak of Escherichia coli O104:H4 associated with sprouts». N Engl J Med. 365 (19): 1763–1770. doi:10.1056/NEJMoa1106482. PMID 22029753.
- ↑ Frank, C; և այլք: (2011). «Epidemic profile of Shiga-toxin-producing Escherichia coli O104:H4 outbreak in Germany». N Engl J Med. 365 (19): 1711–1780. doi:10.1056/NEJMoa1106483. PMID 21696328.
Արտաքին հղումներ
խմբագրել| Վիքիպահեստն ունի նյութեր, որոնք վերաբերում են «Հեմոլիտիկ-ուրեմիկ համախտանիշ» հոդվածին։ |