Լեշմանիոզ
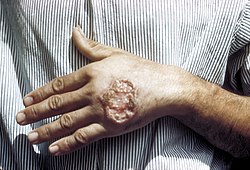
Լեշմանիոզ, Լեշմանիա տիպի պարազիտների պատճառով առաջացող հիվանդություն[1]։ Այն տարածվում է որոշակի տարածքներում ապրող թռչող միջատների՝ մլակների, մոծակների և այլն, խայթոցի հետևանքով[1]։ Հիվանդությունը կարող է ներկայանալ երեք տիպով՝ մաշկային, մաշկալորձաթաղանթային, ընդերային լեշմանիոզ[1]։ Մաշկային տարբերակը լինում է մաշկի վրա խոցերի առաջացմամբ, իսկ մաշկալորձթաղանթային տեսակը ներկայանում է խոցերի առաջացմամբ մաշկին, բերանի և/կամ քթի խոռոչների լորձաթաղանթների վրա։ Ընդերային տեսակի ժամանակ սկզբում դիտվում են մաշկային խոցեր, որին հետագայում ավելանում է ջերմությունը, էրիթրոցիտների քանակի նվազումը և օրգանոմեգալիան՝ մեծացած լյարդը և փայծաղը[1][2]։
| Լեշմանիոզ | |
|---|---|
 | |
| Տեսակ | Էնդեմիկ հիվանդություններ և հիվանդության կարգ |
| Պատճառ | Leishmania?, Leishmania donovani?, L. infantum?, Leishmania braziliensis?, L. mexicana?, L. major? և L. tropica? |
| Հիվանդության ախտանշաններ | Խոց, mouth ulcer?, տենդ, սպլենոմեգալիա, սակավարյունություն և լյարդի մեծացում |
| Բուժաքննություն | ֆիզիկալ զննում, ELISEA?, Պոլիմերազային շղթայական ռեակցիա, արյունաբանություն և Giemsa stain? |
| Բժշկական մասնագիտություն | վարակաբանություն |
Ինֆեկցիաները մարդկանց մոտ առաջանում են մոտ 20 տեսակից ավելի Լեշմանիաների հետևանքով[1]։ Ռիսկի գործոններն են հանդիսանում աղքատությունը, թերսնուցումը, անտառահատումը և ուրբանիզացումը[1]։ Բոլոր երեք տեսակները լեշմանիոզ հիվանդությունները ախտորոշվում են մանրադիտակի տակ հարուցչին հայտնաբերելուց հետո[1]։ Որպես լրացում, ընդերային տարբերակը, երբեմն, ախտորոշվում է արյան թեստերի միջոցով[2]։
Լեշմանիոզը կարելի է կանխարգելել հատուկ պայմաններում քնելով, օրինակ միջատասպան նյութերով պատված ցանցով պաշտպանված վրաններում[1]։ Այլ կանխարգելման մեթոդներից են ինսեկտիցիդների օգտագոծումը, որի շնորհիվ նվազում է միջատների տարածումը, ինչպես նաև կանխարգելման մեթոդ է հիվանդ մարդկանց վաղաժամ հայտնաբերումը և բուժումը[1]։ Բուժման անհրաժեշտությունը կախված է նրանից թե որտեղ է հիվանդությունը ձեռք բերվել, Լեշմանիայի տեսակից, և ինֆեկցիայի տիպից[1]։ Ընդերային հիվանդությունը բուժելու նպատակով օգտագործվող հավանական դեղորայքից են լիպոսոմալ ամֆոտերիցին Բ-ն[3], որը հանդիսանում է պենտավալենտ անտիմոնալիսի և պարոմոմիցինի[3] համադրություն է, օգտագործվում է նաև միլտեֆոզինը[4]։ Մաշկային տարբերակի ժամանակ օգտակար կարող են լինել պարոմոմիցինը, ֆլյուկոնազոլը, պենտամիդինը[5]։
Մոտ 4-12 միլիոն մարդ ներկայումս ախտահարված է[6][7]։ Հիվադներ են հայտնաբերվում մոտ 98 երկրներում[2]։ Մոտավորապես 2 միլիոն նոր դեպքեր են դիտվում տարեկան[2] և 20-50 հազար մահվան դեպքեր են գրանցվում ամեն տարի[1][8]։ Մոտ 200 միլիոն մարդ Ասիայում, Աֆրիկայում, Հարավային և Կենտրոնական Ամերիկայում, ինչպես նաև Հարավային Եվրոպայում ապրում են այն տարածքներոմ, որտեղ հիվանդությունը տարածված է[2][9]։ Առողջապահության համաշխարհային կազմակերպությունը սահմանել է զեղչեր որոշ դեղորայքների վրա, որպեսզի հիվանդության բուժումը լինի հասանելի[2]։ Այս հիվանդությունը դասակարգվում է որպես մոռացված տրոպիկական հիվանդություն[10]։ Հիվանդությունը կարող է հանդիպել որոշ կենդանիների մոտ, օրինակ շների և կրծողների դասին պատկանող կենդանիների մոտ[1]։
Նշաններ և ախտանիշներ խմբագրել
Լեշմանիոզի նշաններից են մաշկի վրա առաջացող վերքերը, որոնք արտահատվում են վարակված միջատի խայթոցից մոտ շաբաթներ կամ ամիսներ անց։
Լեշմանիոզը կարելի է բաժանել հետևյալ տիպերի[11]՝
- Մաշկային լեշմանիոզը ամենատարածված տեսակն է։ Այս դեպքում խայթոցի տեղում առաջանում է բաց վերք, որը բուժվում է մի քանի ամիսներց մինչև 1-1․5 տարվա ընթացքում։ Վերքի լավացումից հետո նրա տեղում մնում է կոպիտ սպի[1][2]։ Տարածուն կամ ցրված մաշկային լեշմանիոզի ժամանակ դիտվում են բազմաթիվ վերքեր, որոնք հիշեցնում են բոր հիվանդությունը։ Այս վերքերը սովորաբար ինքնուրույն չեն լավանում[2]։
- Մաշկալորձաթաղանթային ձևի ժամանակ առաջանում են մաշկի և լորձաթաղանթների խոցեր։ Դրանք գերազանցապես առաջանում են քթում և բերանի խոռոչում[1][2]։
- Վիսցերալ լեյշմանիոզը կամ kala-azar («սև տենդ») այս հիվանդության ամենածանր ձևն է։ Բուժում չստանալու դեպքում այն ունենում է մահացու ելք[1]։ Այլ բարդություններ, որոնք կարող են առաջանալ ախտահարումից ամիսներ կամ տարիներ անց, հանդիսանում են՝ ջերմությունը, լյարդի և փայծաղի ախտահարումը, անեմիան[1]։
- Հետկալա-ազարային լեյշմանիոզ։ Այն արտահայտվում է փոքր, կարմրուկանման մաշկի ախտահարումով, որը չափերով մեծանում է և տարածվում է ողջ մարմնով։ Վերջիվերջո այս ախտահարումները կարող են միանալ և առաջացնել տձև, ուռած հետքեր մաշկի վրա, որոնք հիշեցնում են բորոտություն։ Աչքերի վրա տարածվելու դեպքում կարող է բերել կուրության։ Այս երկրորդային ձևը տարբերվում է մաշկային լեյշմանիոզից, որը ավելի մեղմ հիվանդություն է և առաջանում է Լեյշմանիա ցեղի այլ տեսակի ազդեցությամբ[12]։
Լեշմանիոզը համարվում է փայծաղի զգալի մեծացման (շոշափումով հայտնաբերվող) դասական պատճառներից մեկը։ Այս օրգանը նորմայում չի շոշափվում որովայնի ֆիզիկական զննման ժամանակ։ Ծանր դեպքերում այն կարող է գերազանցել իր չափսերով լյարդին։
Պատճառագիտություն խմբագրել
Լեշմանիոզը փոխանցվում է ախտահարված էգ մլակների կամ այլ թռչող միջատների խայթոցով[1]։ Այս միջատները տարածում են նախակենդանի Լեշմանիայիային[1]։ Մլակները ներմուծում են վարակիչ փուլում գտնվող՝ մետացիկլիկ պրոմաստիգոտներին, այրունածծման փուլում (1)։ Մետացիկլիկ պրոմաստիգոտները, երբ հասնում են դեպի բացված վերքը ֆագոցիտոզի են ենթարկվում մակրոֆագերի կողմից (2) և վերածվում են ամաստիգոտների (էուկարիոտ օրգանիզմ՝ պրոտիստ բջիջ, որը չունի արտաքինից պատող տեսանելի թարթչային կամ մտրակներ պարունակող շերտ) (3)։ Ամաստիգոտները բազմանում են վարակված բջջի մեջ և ախտահարում տարբեր հյուսվածքներ։ Կախված նրանից, թե որ որտեղ է գտնվում Լեշմանիան, այդեղ էլ առաջանում են բորբոքային փոփոխությունները (4)։ Կախված ախտահարված հյուսվածքի դիֆերենցացիայից առաջանում են հիվանդության համապատասխան տեսակները։ Մլակները վարակվում են այն ժամանակ, երբ ծծում են հիվանդ տիրոջ արյունը, կուլ տալով ամաստիգոտներով վարակված մակրոֆագեին(5,6)։ Միջատի մարսողական համակարգում պարազիտը դառնում է պրոմաստիգոիտ (7), որը բազմանում է, տարբերակվում է մետացիկլիկ պրոմաստիգոիտի և միգրաիցայի է ենթարկվում դեպի միջատի կնճիթը(8)։
Ուսումնասիրելով Լեշմանիայի երեք կենսաբանական տեսակների (L. major, L. infantum, and L. braziliensis) գենոմային կազմը, ստացվել է պարազիտների կենսաբանական կազմի մասին բազմաթիվ տեղեկություններ։ Օրինակ, ցույց է տրվել, որ Լեշմանիայի սպիտակուց կոդավորող գեները հասկացվում են որպես մեծ պոլիցիստրոնիկ միավորներ գլխից գլուխ կամ պոչից պոչ տիպով։ Լեշմանիան ունի յուրահատուկ գենի էքսպրեսիան ռեգուլյացիայի ենթարկող հատկություն, որի շնորհիվ հարմարվում է շրջակա միջավայրի փոփոխություններին։ Իմանալով այդ տեղեկությունները ստեղծվում են հնարավորություններ նոր դեղորայքներ և պատվաստումներ ստեղծելու համար[13]։
Փոխանցում խմբագրել
Չնայած այն բանին, որ Նոր Աշխարհում, գրականությունը նշում է միայն մարդու համար Լեշմանիայով վարակվելու(Lutzomyia) մեկ տեսակի փոխանցող, Գալատիի կողմից 2003 թվականին արված հետազոտությունը առաջարկել է նոր դասակարգում Նոր Աշխարհի մլակների համար։ Այս հետազոտությանը ավելացվել են փոխանցողների որոշակի ենթատեսակներ։ Աշխարհի այլ տեղերում, լեշմանիոզի հիմնական փոխանցող է համարվում Ֆլեբոտոմուսը[13]։
Օրգանիզմներ խմբագրել
Ընդերային հիվանդությունը սովորաբար հարուցվում է Leishmania donovani, L. infantum, կամ L. chagasi[2] կողմից, սակայն չի բացառվում այդ հարուցիչների կողմից հիվանդության այլ տեսակների առաջացումը[2]։
Մաշկային ձևը հարուցվում է ավելի քան Լեշմանիայի 15 տեսակների կողմից[2]։
Ռիսկի գործոններ խմբագրել
Ռիսկի գործոններ են համարվում աղքատությունը, թերսնուցումը, անտառահատումը, սանիտարական ցածր պայմանները և ուրբանիզացիան[1]։
Ախտորոշում խմբագրել
Լեշմանիոզը ախտորոշվում է արյունաբանական լաբորատորիայում ամաստիգոտի (Լեշման-Դոնովանի մարմնիկներ) ուղղակի վիզուալիզացիայի շնորհիվ։ Պերիֆերիկ արյան չմակարդված նմուշը կամ փայծաղից, լիմֆատիկ հանգույցներից, մաշկի վերքերից վերցված ասպիրատները բարակ շերտով անցկացվում են առարկայական ապակու վրա և ներկվում Գիմզայի ներկով (pH 7.2)։ Առարկայական ապակին մշակում են մոտ 20 րոպեի չափով։ Ամաստիգոտները երևում են արյան և փայծաղի մոնոցիտներում կամ շատ հազվադեպ շրջանառող նեյտրոֆիլներում, ասպիրացված հյուսվածքի մակրոֆագերում։ Դրանք փոքր, շրջանաձև 2-4 μմ դիամետրով, անկանոն ցիտոպլազմայով մարմնիկներ են։ Ունեն կորիզ և փոքր, ցուպիկանման կինետոպլաստ։ Հաճախ կարելի է ամաստիգոտներ նկատել ազատ շրջանառելով արյան բջիջների միջև[14]։ Ինչևէ, հյուսվածքներից օրինակների վերցնումը հաճախ ցավոտ է հիվանդի համար և ախտահարված բջիջների հայտնաբերումը լինում է դժվարաված։ Սա է պատճառը, որ մշակվում է ոչ ուղղակի իմունոլոգիական ախտորոշման մեթոդներ, այդ թվում իմունոֆերմենտային անալիզ ( անգլերեն՝ enzyme-linked immunosorbent assay, ELISA), հակածին պատված փայտիներ, ուղղակի ագլյուտինացիայի թեստեր։ Չնայած այն բանին, որ այս թեստերը ունեն լայն տարածում, դրանք չեն համարվում ստանդարտ ախտորոշիչ թեստեր, քանի որ չունեն բավարար սպեցիֆիկություն և զգայունություն։
Մշակվել են բազմաթիվ Պոլիմերազային շղթայական ռեակցիայի (ՊՇՌ) թեստեր, որոնք օգտագործվում են Լեշմանիայի ԴՆԹ հայտնաբերելու նպատակով[2]։ Այս թեստը համարվում է բարձր ախտորոշիչ սպեցիֆիկություն և զգայունություն ունեցող հիվանդությունը հայտնաբերող հետազոտություն։ Ամենազգայուն ՊՇՌ թեստերը օգտագործում են փոքր շղթայով ԴՆԹ, որը հայտնաբերվում է պարազիտի մոտ։ Կինետոպլաստային ԴՆԹ-ն պարունակում է միտոքոնդրիալ սպիտակուցների հաջորդականություն իր մեծ շղթաներում (~25-50 պարազիտի հաշվարկով), և ուղեկցող ՌՆԹ իր փոքր շղթաներում (~10'000 պարազիտի հաշվարկով)։ Այս սպեցիֆիկ մեթոդով, հնարավոր է հայտնաբերել Լեշմանիա, անգամ եթե փորձանմուշում պարազիտների քանակը շատ քիչ է։ Երբ լինում է անհրաժեշտություն ախտորոշելու Լեշմանիայի սպեցիֆիկ տեսակները՝ այս ՊՇՌ մեթոդները ունեն առավելություններ այլ հետազոտությունների նկատմամբ[15]։
Հիվանդության բազմաթիվ տեսակներ փոխանցվում են կենդանիներից, սակայն լինում են դեպքեր, երբ այն տարածվում է մարդուց այլ մարդկանց։ Մարդկանց մոտ վարակը առաջանում է մոտ 21-30 տեսակներից, որոնք ախտահարում են նաև կաթնասուններին[16]։ Տարբեր տեսակներ ունեն միմյանց հետ նմանություն, սակայն շնորհիվ իզոֆերմենտային անալիզի, ԴՆԹ սեկվեստավորման անալիզի կամ մոնոկլոնալ հակամարմինների շնորհիվ դրանց տարբերակումը լինում է ավելի հեշտ։
Կանխարգելում խմբագրել
- Լեշմանիոզը կարելի է որոշ չափով կանխարգելել օգտագործելով ցանցեր, որոնք պատված են իսեկտիցիդներով[1]։ Որպեսզի ապահովվի լավ պաշտպանություն մլակներից, մոծակներից և այլ միջատներից, պետք է ցանցի անցքերի չափսը լինի 0․6 մմ կամ ավելի փոքր։ Մոծակների համար նախատեսված ցանցերը, որոնց դեպքում անցքի չափսը 1․2 մմ է չի տալիս անհրաժեշտ ապահովությունը որոշ թռչող միջատների համար[17]։ Այն ցանցերը, որոնց անցքերը ավելի փոքր են քան 0․6 մմ-ը ունեն իրենց բացասական կողմերը՝ խոչընդոտում են օդի շրջանառությունը և նպաստում են տարածքի ջերմաստիճանի բարձրացմանը։ Շատ Ֆլեբոտոմին ցեղին պատկանող մլակներ խայթում են մայրամուտի ժամանակ, այլ ոչ թե գիշերը։ Այս նպատակով ճիշտ է ցանցապատել դռները և պատուհանները կամ օգտագործել միջատասպան սփրեյեր։
- Շներին ինսեկտիցիդով լիցքավոված վզկապներով ապահովելը։
- Բնակավայրերը և կենդանիների ծածկերը ինսեկտիցիդներով մշակելը[17]։
Բուժում խմբագրել
Բուժումը որոշվում է ելնելով նրանից թե որ տիպն է հիվանդության, Լեշմանիոզի տեսակը և պարազիտին փոխանցող միջատի տեսակը, հիվադնության առաջացման վայրը[1]։ Ընդերային լեշմանիոզի համար, որը հանդիպում է Հնդկաստանում կամ Հարավային Ամերիկայում, խորհուրդ է տրվում օգտագործել լիպոսոմալ ամֆոտերիցին Բ-ն և հաճախ բուժման նպատակով անհրաժեշտ է լինում նրա մեկ չափաբաժին[2][3]։ Մեկ չափաբաժին ամֆոտերինով բուժված դեպքերը 95 տոկոս են[2]։ Հնդկաստանում գրեթե բոլոր վարակները կայուն են պենտավալենտ անտիմոնալիսի նկատմամբ[2]։ Աֆրիկայում, խորհուրդ է տրվում օգտագործել պենտավալենտ անտիմոնալիսի և պարոմոմիցինի համադրությունը[3]։ Պետք է նշել, որ դրանք կարող են ունենալ արտահայտված կողմնակի ազդեցություններ[2]։ Միլտեֆոսինը, բերանացի ընդունվող դեղորայք է, արդյունավետ է և ընդերային և մաշկային լեշմանիոզների համար[4]։ Կողմնակի ազդեցությունները սովորաբար թեթև են, սակայն այն կարող է հանդիսանալ ծննդաբերական դեֆեկտների առաջացման պատճառ, եթե դեղորայքը ընդունվի հղիության առաջին 3 ամիսների ընթացքում[2][4]։ Այն չի օգնում L. major կամ L. braziliensis դեպքում[5]։
Մաշկային լեշմանիոզի բուժման հետ կապված ապացուցողական տվյալները թույլ են[2]։ Կան տարբեր տեղային օգտագործվող դեղորայք, որոնք կարելի է օգտագործել մաշկային լեշմանիոզի բուժման նպատակով։ Բուժման արդյունավետությունը կրկնին կախված է հարուցչի տեսակից, տեղային պարամոմիցինը արդյունավետ է L. major, L. tropica, L. mexicana, L. panamensis, և L. braziliensis դեպքում[5]։ Պենտամիդինը արդյունավետ է L. guyanensis-ի համար[5]։ Բերանացի ֆլյուկոնազոլը կամ իտրակոնազոլը արդյունավետ են L. major և L. tropica դեպքում[2][5]։ Ջերմային թերապիայի արդյունավետության մասին ապացուցողական տվյալները սկսած 2015 թվականից հուսալի չեն[18]։
Համաճարակաբանություն խմբագրել
200 երկրներից և տարածքներից, որոնք ԱՀԿ-ին տվյալներ են ներկայացնում, 97 երկրները և տարածքները էնդեմիկ են լեշմանիոզի համար[20]։ Լեշմանիոզի տարածվածությունը տատանվում է Կենտրոնական և Հաևավային Ամերիկայի խոնավ անտառներից մինչև Արևմտյան Ասիայի և Մերձավոր Արևելքի անապատները։ Այն ախտահարում է 12 միլիոն մարդ ամբողջ աշխարհում, հանդիպում են 1․5-2 միլիոն նոր դեպքեր տարեկան[21]։ Ընդերային լեշմանիզը ունենում է 500,000 նոր դեպքեր տարեկան[22]։ 2014 թվականին, նոր դեպքերի ավելի քան 90 տոկոսը, որոնք տեղեկացվել են ԱՀԿ-ին, եղել են 6 երկրներում՝ Բրազիլիա, Եթովպիա, Սոմալի, Հարավային Սուդան և Սուդան[23]։ Սկսած 2010 թվականից, այն հանդիսացել է 52,000 մահվան դեպքերի պատճառ, 1990 թվականին մահվան դեպքերը եղել են 87,000[8]։
Հիվանդության տարբեր տիպեր ի հայտ են գալիս աշխարհի տարբեր ռեգիոններում[1]։ Մաշկային ձևը ամենահաճախը հանդիպում է Աֆղանստանում, Ալժիրում, Բրազիլիայում, Կոլումբիայում, Իրանում։ Մաշկալորձաթաղանթային տեսակը ավելի հաճախ հանդիպում է Բոլիվիայում, Բրազիլիայում, Պերույում։ Ընդերային տեսակը՝ Բանգլադեշում, Բրազիլիայում, Եթովպիայում, Հնդկաստանում և Սուդանում[1]։ Լեշմանիոզ հայտնաբերվում է նաև Ամերիկա մայրցամաքի բնակիչների մոտ՝ Արգենտինայից դեպի Հարավային Տեխաս, պետք է նշել, որ այն չի հանդիպում Ուրուգվայում կամ Չիլիում։ Կան տվյալներ, որ այն սկսել է տարածվել դեպի Հյուսիսային Տեխաս[24]։
Լեշմանիոզը, Լատինական Ամերիկայում, հայտնի է նաև papalomoyo, papa lo moyo, úlcera de los chicleros և chiclera անվանումներով[25]։ 2004 թվականին, Կոլումբիական բանակից 3400 զինվոր, ովքեր գտնվել են պետության հարավային մասում (ավելի կոնկրետ Մետա և Գուավաիրե բաժիններում)՝ հիվանդացել են լեշմանիոզով։ Պարզվել է, որ հիվանդ զինվորներից շատերը չեն օգտագործել պետության կողմից պաշտոնապես տրամադրված միջատասպան նյութերը, պատճառաբանելով, որ այն ունի տհաճ հոտ։ 2004 թվականին նկրարագրվել են մոտ 13,000 դեպք ամբողջ Կոլումբիայի տարածքում։ 2005 թվականի փետրվարին նկարագրվել են հիվանդության մոտ 360 նոր դեպքեր[26]։ Հիվանդությունը հայտնաբերվում է գրեթե ողջ Ասիայով և Միջին Արևելքով։ Աֆղանստանում հիվանդությունը գերազանցապես հանդիպում է Քաբուլում, քանի որ այս տարածքը ունի վատ սանիտարա-հիգիենիկ պայմանները, որի հետևանքով նկատվում է պարազիտ տարածող միջատների համար նպաստավոր պայմանների առաջացում[27][28]։
Ելնելով ԱՀԿ 2002 թվականի հետազոտություններից, Քաբուլում, վարակված մարդկանց քանակը եղել է ամենաքիչը 200,000 դեպք, իսկ երեք այլ քաղաքներում (Հերաթում, Ղանդահարում և Մազարի Շարիֆում) վարակված մարդկանց քանակ մոտ 70,000 է[29][30]։ Քաբուլը համարվում է մաշկային լեշմանիոզի ամենամեծ կենտրոնը, 2004 թվականի հետազոտություններով, հանդիպման հաճախականությունը եղել է մոտ 67,000 դեպք[31]։ Աֆրիկան, մասնավորապես նրա հյուսիսային և արևելյան մասերը[19], նույնպես հայտնի է լեշմանիոզի դեպքերով։ Լեշմանիոզը հիմնականում զարգացող երկրների հիվանդություն է, այն հազվադեպ է հանդիպում զարգացած երկրներում, դրանք եզակի դեպքեր են (օրինակ՝ զինվորներ, որոնք ծառայել են իրենց հայրենիքից հեռու)։ Լեշմանիոզի դեպքեր, այդ թվում ընդերային լեշմանիոզ տեսակը, նկարագրվել են ամերիկացի զինվորների մոտ, ովքեր 1990 թվականին մասնակցել են Իրաք-Քուվեյթյան պատերազմին, ծառայել են Սաուդիան Արաբիայում և Իրաքում[32][33][34]։ 2005 թվականի սեպտեմբերին, հիվանդությունը հաստատվել է ամենաքիչը 4 նիդերլանդցի ծովահերների մոտ, ովքեր գտնվել են Աֆղանստանի Մազարի Շարիֆ քաղաքում։ Իրենք հետագայում հայրենադաձվել են բուժման նպատակով[35][36]։
Պատմություն խմբագրել
Մ.թ.ա․ 7-րդ դարի արքա Աշուրբանիպալիի կավից սալիկների վրա Նկարագրվել են վերքեր, որոնք ըստ երևույթին նման են մաշկային լեշմանիոզին։ Այդ գրություններից որոշները համարվում են ավելի վաղ տեքստեր՝ 1500-2500 մ․թ․ա․։ Պարսիկ բժիշկները, այդ թվում Ավիցեննան, 10-րդ դարում տվել է այսպես կոչված «ցավոտ բալխի» նկարագրություն[37]։ 1956 թվականին, Ալեքսանդր Ռասսելը, թուրք հիվանդին զննելուց հետո, տվել է հիվանդության մանրակրկիտ նկարագրություն։ Հնդիկ բժիշկները այդ հիվանդությունը նկարագրում էին որպես kala-azar ( արտասանվում է kālā āzār, Ուրդու,Հինդի, Հինդի-ուրդու լեզուներից վերցված այսպես կոչված «սև տենդ», kālā նշանակում է սև և āzār նշանակում է տենդ կամ հիվանդություն)։ Ամերիկյան երկրներից մաշկային լեշմանիոզի դեպքեր նկարագրվում են Էկվադորում և Պերույում։ Նկարագրված են կավե կուժերի վրա մաշկային վերքեր և դեֆորմացված դեմքեր։ Այս նկարագրությունները տրված են մոտ առաջին դարում։ Որոշ 15-16-րդ դարերի տեքստերում՝ Ինկերի կայսրության ժամանակներից մինչև Կոնկիստաներ մնացած ժամանակներում, նկարագրվում են «հովիտի հիվանդություն», «Անդեան հիվանդություն», «սպիտակ լեպտոսպիրոզ»։ Ենթադրվում է, որ դրանք մաշկային լեշմանիոզի նկարագրություններ են[38]։
Հայտնի չէ թե ով է առաջինը հայտնաբերել հարուցիչը։ Դեյվիդ Դուգլաս Կունինգհեմը, Անգլիո-հնդկական բանակի ավագ վիրաբույժը, հավանական է, որ տեսել է հիվանդությունը 1885 թվականին։ Սակայն նա չի կարողացել կապ հաստատել լեշմանիոզ հիվանդության հետ[39][40]։ Պյոտեր Բորովսկին՝ ռուս զինվորական վիրաբույժ, ով աշխատել է Տաշքենդում, նկարագրել է «արևելյան խոց», որը տեղաբնակները անվանել են նուրբ խոց։ 1898 թվականին, նա հրապարակել է հիվանդության պատճառ հանդիսացող հարուցչին։ Նա հստակ կապ է նկարագրել պարազիտի և հիվանդի միջև, իսկ պարազիտին հստակ համարել է նախակենդանի։ Պետք է նշել, որ իր հրատարակությունները եղել է ռուսերեն լեզվով և չեն շրջանառվել լայն շրջանակներում, որի հետևանքով իր տեղեկությունները իր կյանքի ընթացում միջազգային ճանաչում չեն ունեցել[41]։1901 թվականին, Լեշմաը անջատել է որոշակի օրգանիզմներ, որոնք նկարագրվել են փայծաղից անջատված բիոպտատում այն հիվանդի մոտ, ով մահացել է «Դում Դում տենդից» (Դում-Դումը քաղաք է, որը գտնվում է Կալկաթայի մոտ)։ Նա այդ օրգանիզմները նկարագրել է, որպես Տրիպանոսոմներ, որոնք հայտնաբերվել են առաջին անգամ Հնդկաստանում[42]։ Մի քանի ամիս անց, կապիտան Չարլզ Դոնովանը (1863–1951), հաստատել է հայտնագործությունը, և այն հետագայում հայտնի է դարձել, որպես Լեշման-Դոնովանի մարմնիկներ[43]։ Բայց Ռոնալդ Ռոսն է եղել այն գիտնականը, ով հաստատել է, որ Լեշման-Դոնովանի մարմնիկները եղել են նոր պարազիտի ներբջջային փուլ, նա այդ մարմնիկներին հետագայում անվանել է Լեշմանիա դոնովանի[44]։ Kala-azar-ի հետ կապը առաջին անագամ առաջարկվել է Չարլզ Դոնաանի կողմից, և այն հստակորեն նկարագրվել է Չարլզ Բենտլիի կողմից։ Նա հայնաբերել է L. donovani kala-azar-ով հիվանդի մոտ[45]։ Այս հիվանդությունը դարձել է լուրջ խնդիր Սիցիլիական պատերազմին մասնակցող զինվորների համար Երկրորդ համաշխարհային պատերազմի ժամանակ։ Լեոնարդ Գուդվինի կողմից արված հետազոտությունը ցույց է տվել, որ պենտոստամը եղել է արդյունավետ բուժման միջոց[46]։
Հասարակություն և մշակույթ խմբագրել
ՄեկԱշխարհ առողջության ինստիտուտը կրկնակի ներկայացրել է պարամոմիցին դեղորայքը, որը նախատեսված է լեշմանիոզի բուժման համար։ Այս դեղորայքը համարվում է օրֆան («որբ» դեղորայք)։ Անհայտ հիվանդությունների դեղորայքների նախաձեռնությունը նույնպես ակտիվորեն հետազոտում է դեղորայքներ այս հիվադնության բուժման համար։ Պարամոմիցինով բուժումը կկազմի մոտ 10 ամերիկյան դոլար։ Դեղորայքը հայտնաբերվել է 1960 թվականին, բայց չի մտել կիրառության մեջ, քանի որ հիվանդությունը մեծ մասամբ ախտահարել է աղքատ մարդկանց[47]։ Հնդկական իշխանությունները հաստատել են պարամոմիցինի վաճառքը 2006 թվականին օգոստոսին[48]։ ԱՀԿ-ը ներկայացրել է լիպոսոմալ ամֆոտերիցին Բ-ի մեկ սրվակի արժեքը, որը սահմանվել է 18 ամերիկյան դոլար։
Պետք է նշել, որ բուժման նպատակով կարող է անհրաժեշտ լինի մի քանի սրվակների օգտագործում և այդ սրվակները պետք է պահվեն սառը պայմաններում[2]։
Հետազոտություններ խմբագրել
Մինչև 2017 թվականը արված հետազոտությունները վկայում են, որ մարդկանց համար պատվաստում հայտնաբերված չեն[49][50]։
Այն մարդիկ, ովքեր բուժվում են մաշկային լեշմանիոզից, պաշտպանված են հետագա վարակներից։ Հիմնվելով այս փաստի վրա շատ հասարակություններում դիտմամբ վարակել են խոցելի խմբերին պատկանող մարդկանց։ Օրինակ՝ բեդուինները օգտագործում են մլակի խայթոցը իրենց երեխաներին վարակելու նպատակով, իսկ միջին արևելքի բնակիչները օգտագործելով ասեղներ, վարակված մարդկանց վերքերից ստացված հեղուկով վարակել են չվարակված մարդկանց[51][52]։ Այս գործընթացը անվանում են «լեշմանիզացում»[53]։
Վաղ 1900-ականներին գիտնականները սովորել են մշակել պարազիտներին, որպես սրա շարունակություն 1940-ականներին Սոլ Ադլերը ներմուծել է լեշմանիզացման պրակտիկան, որը տարածվել է Իսրաելում և Ռուսաստանում մինչև 1980-ականները։ 1980-ականներից այս պրակտիկան դադարեցվել է, քանի որ լայն-սպեկտրի կլինիկական հետազոտությունները ցույց են տվել, որ այդ մարդկանց մոտ առաջանում են մաշկի երկարատև ախտահարում, փսորիազի տարածում, իմունաճնշում[51][52]։ Իրան-Իրաք պատերազմի ժամանակ 2 միլիոնից ավել մարդ պատվաստվել է այս եղանակաով[54][55]։ Մինչև 2006 թվականը նմանատիպ պատվաստումները օրինական էին և օգտագործվում էին Ուզբեկստանում[54]։
Կլինիկական հետազոտությունները սպանված պարազիտների օգտագործմամբ ունեցել են վիճելի արդունքներ 1940-ականներին, և նմանատիպ աշխատանքներ չեն վերասկսվել մինչև 1970-ականները։ Հուսալի փոքր կլինիկական հետազոտություններ սկսվել են 1990-ականներից ՝ Էկվադորում, Բրազիլիայում, Իրանում[51]։ Նախակլինիկական աշխատանքենրը գենետիկորեն մոդիֆիկացված կենդանի պարազիտներով պատվաստումների վերաբերյալ սկսվել է 1990-ականներից մինչև 2000-ականներ։ Այս ընթացքում սկսվել են նաև աշխատանքներ սինթետիկ պեպտիդներով, ռեկոմբինանատ սպիտակուցներով, գլիկոպրոտեիններով և գլիկոլիպիդներով լեշմանիաներից ստացված, մերկ ԴՆԹ-ով[51][53]։
Մինչև 2016 թվականը, այդ երկրորդ սերնդի պատվաստումների թեքնածուներիը չեն հասել շուկա, և որոշները ենթարկվել են կլինիկական թեստավորման[49]։ 2008 թվականին, Բրազիլիայում սկսվել է օգտագործվել շների համար նախատեսված պատվատումներ։ Այն հայտնի է որպես ԼիշՏեխ՝ ռեկոմբինանտ սպիտակուցի հիման վրա ստացած պատվաստանյութ[56]։ 2011 թվականին, շների համար ստեղծվել է պատվաստանյութ ԿանիԼիշը, որը ստեղծվել է L. infantum-ի հակամարմիններից։ Այն ստացել է որակավորում Եվրոպայում[53][56]։ Տարվում են աշխատանքներ շների համար մեկ մակարդակով բարձր սերնդի պատվաստանյութների ստեղծման նպատակով։ Այդ նոր հետազոտությունները սկսվել են 2017 թվականին Բրազիլիայում[50]։
Ծանոթագրություններ խմբագրել
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 1,20 1,21 1,22 «Leishmaniasis Fact sheet N°375». World Health Organization. 2014 թ․ հունվար. Արխիվացված օրիգինալից 2014 թ․ փետրվարի 21-ին. Վերցված է 2014 թ․ փետրվարի 17-ին.
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 2,15 2,16 2,17 2,18 2,19 2,20 Barrett, MP; Croft, SL (2012). «Management of trypanosomiasis and leishmaniasis». British Medical Bulletin. 104: 175–96. doi:10.1093/bmb/lds031. PMC 3530408. PMID 23137768.
- ↑ 3,0 3,1 3,2 3,3 Sundar, S; Chakravarty, J (2013 թ․ հունվար). «Leishmaniasis: an update of current pharmacotherapy». Expert Opinion on Pharmacotherapy. 14 (1): 53–63. doi:10.1517/14656566.2013.755515. PMID 23256501.
- ↑ 4,0 4,1 4,2 Dorlo, TP; Balasegaram, M; Beijnen, JH; de Vries, PJ (2012 թ․ նոյեմբեր). «Miltefosine: a review of its pharmacology and therapeutic efficacy in the treatment of leishmaniasis». The Journal of Antimicrobial Chemotherapy. 67 (11): 2576–97. doi:10.1093/jac/dks275. PMID 22833634.
- ↑ 5,0 5,1 5,2 5,3 5,4 Minodier, P; Parola, P (2007 թ․ մայիս). «Cutaneous leishmaniasis treatment». Travel Medicine and Infectious Disease. 5 (3): 150–8. doi:10.1016/j.tmaid.2006.09.004. PMID 17448941.
- ↑ «Leishmaniasis Magnitude of the problem». World Health Organization. Արխիվացված օրիգինալից 2013 թ․ հոկտեմբերի 26-ին. Վերցված է 2014 թ․ փետրվարի 17-ին.
- ↑ GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (2016 թ․ հոկտեմբերի 8). «Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015». Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
{{cite journal}}:|first1=has generic name (օգնություն)CS1 սպաս․ թվային անուններ: authors list (link) - ↑ 8,0 8,1 Lozano, R (2012 թ․ դեկտեմբերի 15). «Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010». Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604.
- ↑ Ejazi, SA; Ali, N (2013 թ․ հունվար). «Developments in diagnosis and treatment of visceral leishmaniasis during the last decade and future prospects». Expert Review of Anti-infective Therapy. 11 (1): 79–98. doi:10.1586/eri.12.148. PMID 23428104.
- ↑ «Neglected Tropical Diseases». cdc.gov. 2011 թ․ հունիսի 6. Արխիվացված օրիգինալից 2014 թ․ դեկտեմբերի 4-ին. Վերցված է 2014 թ․ նոյեմբերի 28-ին.
- ↑ James, William D.; Berger, Timothy G.; և այլք: (2006). Andrews' Diseases of the Skin: clinical Dermatology. Saunders Elsevier. էջեր 422–428. ISBN 978-0-7216-2921-6.
- ↑ Burza, Sakib; Croft, Simon L.; Boelaert, Marleen (2018 թ․ սեպտեմբերի 15). «Leishmaniasis». The Lancet (English). 392 (10151): 951–970. doi:10.1016/S0140-6736(18)31204-2. ISSN 0140-6736. PMID 30126638.
{{cite journal}}: CS1 սպաս․ չճանաչված լեզու (link) - ↑ 13,0 13,1 Myler P; Fasel Nhirf; f). (2008). Leishmania: After The Genome. Caister Academic Press. ISBN 978-1-904455-28-8. Արխիվացված օրիգինալից 2008 թ․ ապրիլի 23-ին.[Հղում աղբյուրներին]
- ↑ Dacie, John V.; Bain, Barbara J.; Imelda Bates (2006). Dacie and Lewis practical hematology. Philadelphia: Churchill Livingstone/Elsevier. ISBN 978-0-443-06660-3.[Հղում աղբյուրներին]
- ↑ Bensoussan, Esther; Nasereddin, Abedelmajeed; Jonas, Flory; Schnur, Lionel F; Jaffe, Charles L. (2006). «Comparison of PCR Assays for Diagnosis of Cutaneous Leishmaniasis». Journal of Clinical Microbiology. 44 (4): 1435–1439. doi:10.1128/JCM.44.4.1435-1439.2006. PMC 1448629. PMID 16597873.
- ↑ «Parasites - Leishmaniasis». Centers for Disease Control and Prevention. 2013 թ․ հունվար.
- ↑ 17,0 17,1 *Alexander; Maroli (2003), «Control of phlebotomine sandflies», Medical and Veterinary Entomology, 17 (1): 1–18, doi:10.1046/j.1365-2915.2003.00420.x, PMID 12680919
- ↑ Von Stebut, E (2015 թ․ մարտ). «Leishmaniasis». Journal der Deutschen Dermatologischen Gesellschaft = Journal of the German Society of Dermatology : JDDG. 13 (3): 191–200, quiz 201. doi:10.1111/ddg.12595. PMID 25721626.
- ↑ 19,0 19,1 Aoun, K.; Bouratbine, A. (2014). «Cutaneous Leishmaniasis in North Africa: a review». Parasite. 21: 14. doi:10.1051/parasite/2014014. PMC 3952656. PMID 24626301.
- ↑ «Leishmaniasis: Situation and trends». WHO Global Health Observatory. Վերցված է 2018 թ․ մայիսի 30-ին.
- ↑ Leishmaniasis: Magnitude of the problem Արխիվացված 26 Հոկտեմբեր 2013 Wayback Machine. World Health Organization.
- ↑ «Hope for tropical disease vaccine». BBC News. 2006 թ․ ապրիլի 23. Արխիվացված օրիգինալից 2006 թ․ ապրիլի 27-ին.
- ↑ «Epidemiological situation: Epidemiology». World Health Organization. Վերցված է 2018 թ․ մայիսի 30-ին.
- ↑ «Dallas News: Rare, non-fatal skin disease found in N. Texans». Արխիվացված է օրիգինալից 2009 թ․ դեկտեմբերի 27-ին. Վերցված է 2015 թ․ հունիսի 2-ին.
- ↑ «Papalomoyo» (PDF). Արխիվացված է օրիգինալից (PDF) 2011 թ․ հուլիսի 23-ին. Վերցված է 2010 թ․ օգոստոսի 16-ին.
- ↑ «Informes - Informe de Fronteras Febrero 2005». Servicio Jesuita a Refugiados. Արխիվացված է օրիգինալից 2005 թ․ նոյեմբերի 10-ին.
- ↑ Al Jazeera English – CENTRAL/S. ASIA – Kabul: A city in intensive care Արխիվացված Հունիս 18, 2007 Wayback Machine
- ↑ Robert Birsel (2007 թ․ մայիսի 7). «Disfiguring skin disease plagues Afghanistan». e-Ariana. Reuters. Արխիվացված է օրիգինալից 2015 թ․ դեկտեմբերի 10-ին. Վերցված է 2015 թ․ դեկտեմբերի 8-ին.
- ↑ Robert Birsel (2002 թ․ հունիսի 28). «Disfiguring epidemic hits 270,000 Afghans». e-Ariana. Reuters. Արխիվացված է օրիգինալից 2015 թ․ դեկտեմբերի 10-ին. Վերցված է 2015 թ․ դեկտեմբերի 8-ին.
- ↑ «WHO Seeking Funds to Prevent Leishmaniasis Outbreak in Afghanistan». voanews. 2009 թ․ հոկտեմբեր.
- ↑ World Health Organization action in Afghanistan aims to control debilitating leishmaniasis. Արխիվացված 26 Հոկտեմբեր 2010 Wayback Machine
- ↑ Kennedy, Kelly (2010 թ․ մարտի 30). «VCS Advocacy in the News: VA May Designate 9 Infectious Diseases as Related to Gulf War». Veterans for Common Sense. Արխիվացված է օրիգինալից 2011 թ․ փետրվարի 13-ին. Վերցված է 2011 թ․ փետրվարի 10-ին.
- ↑ Business: Company's mesh will help troops beat 'Baghdad boils' Արխիվացված 16 Մարտ 2005 Wayback Machine
- ↑ «Archived copy» (PDF). Արխիվացված է օրիգինալից (PDF) 2007 թ․ հոկտեմբերի 12-ին. Վերցված է 2007 թ․ սեպտեմբերի 17-ին.
{{cite web}}: CS1 սպաս․ արխիվը պատճենվել է որպես վերնագիր (link) - ↑ Saurabh Bhatia, Divakar Goli (2016). Leishmaniasis: Biology, Control and New Approaches for Its Treatment. CRC Press. ISBN 9781315341897.
- ↑ Pieter-Paul van Thiel, Tjalling Leenstra, Henry J. de Vries, Allard van der Sluis, Tom van Gool, Alex C. Krull, Michèle van Vugt, Peter J. de Vries, Jimmy E. Zeegelaar, Aldert Bart, Wendy F. van der Meide, Henk D. F. H. Schallig, William R. Faber, and Piet A. Kager (2010 թ․ դեկտեմբեր). «Cutaneous Leishmaniasis (Leishmania major Infection) in Dutch Troops Deployed in Northern Afghanistan: Epidemiology, Clinical Aspects, and Treatment». Am J Trop Med Hyg. 83 (6): 1295–300. doi:10.4269/ajtmh.2010.10-0143. PMC 2990047. PMID 21118937.
{{cite journal}}: CS1 սպաս․ բազմաթիվ անուններ: authors list (link) - ↑
Cox, Francis E G (1996). The Wellcome Trust illustrated history of tropical diseases. Vol. 15. London: The Wellcome Trust. էջեր 206–217. doi:10.1128/CMR.15.4.595-612.2002. ISBN 978-1-869835-86-6. OCLC 35161690. PMC 126866. PMID 12364371.
{{cite book}}:|journal=ignored (օգնություն) - ↑ «WHO: Leishmaniasis background information – a brief history of the disease». Արխիվացված օրիգինալից 2014 թ․ մարտի 15-ին.
- ↑ Cunningham, DD (1885). On the presence of peculiar parasitic organisms in the tissue of a specimen of Delhi boil. Scientific memoirs officers Medical Sanitary Departments Government India. Calcutta: Printed by the superintendent of government printing, India. էջեր 21–31. OCLC 11826455.
- ↑ Cox FE (2002). «History of Human Parasitology». Clin. Microbiol. Rev. 15 (4): 595–612. doi:10.1128/CMR.15.4.595-612.2002. PMC 126866. PMID 12364371.
- ↑ Hoare C.A. (1938). «Early discoveries regarding the parasite of oriental sore». Transactions of the Royal Society of Tropical Medicine and Hygiene. 32 (1): 67–92. doi:10.1016/S0035-9203(38)90097-5.
- ↑ Leishman, W. B. (1903). «On the possibility of the occurrence of trypanomiasis in India». The British Medical Journal. 1 (2213): 1252–1254. doi:10.1136/bmj.1.2213.1252. PMC 2514706.
- ↑ Donovan, C. (1903). «Memoranda: On the possibility of the occurrence of trypanomiasis in India». The British Medical Journal.
- ↑ R. Ross (1903). «Further notes on Leishman's bodies». The British Medical Journal. 2 (2239): ii: 1401. doi:10.1136/bmj.2.2239.1401. PMC 2514909.
- ↑ C. A. Bentley (1903 թ․ դեկտեմբերի 24). «Telegram to R. Ross». Ross Archives: 47/157.
- ↑ «Leonard Goodwin – Telegraph». The Daily Telegraph. 2009 թ․ հունվարի 14. Արխիվացված օրիգինալից 2009 թ․ ապրիլի 20-ին. Վերցված է 2009 թ․ հունվարի 18-ին.
- ↑ A Small Charity Takes the Reins in Fighting a Neglected Disease Արխիվացված 20 Դեկտեմբեր 2016 Wayback Machine, New York Times, July 31, 2006.
- ↑ «Drug Program – Clinical Trial of Paromomycin». Institute for OneWorld Health. Արխիվացված է օրիգինալից 2010 թ․ հունիսի 6-ին. Վերցված է 2011 թ․ փետրվարի 10-ին.
- ↑ 49,0 49,1 Srivastava, S; Shankar, P; Mishra, J; Singh, S (2016 թ․ մայիսի 12). «Possibilities and challenges for developing a successful vaccine for leishmaniasis». Parasites & Vectors. 9 (1): 277. doi:10.1186/s13071-016-1553-y. PMC 4866332. PMID 27175732.
{{cite journal}}: CS1 սպաս․ չպիտակված ազատ DOI (link) - ↑ 50,0 50,1 Ghorbani, M; Farhoudi, R (2018). «Leishmaniasis in humans: drug or vaccine therapy?». Drug Design, Development and Therapy. 12: 25–40. doi:10.2147/DDDT.S146521. PMC 5743117. PMID 29317800.
{{cite journal}}: CS1 սպաս․ չպիտակված ազատ DOI (link) - ↑ 51,0 51,1 51,2 51,3 Handman, E (2001 թ․ ապրիլ). «Leishmaniasis: current status of vaccine development». Clinical Microbiology Reviews. 14 (2): 229–43. doi:10.1128/CMR.14.2.229-243.2001. PMC 88972. PMID 11292637.
- ↑ 52,0 52,1 Palatnik-de-Sousa, CB (2008 թ․ մարտի 25). «Vaccines for leishmaniasis in the fore coming 25 years». Vaccine. 26 (14): 1709–24. doi:10.1016/j.vaccine.2008.01.023. PMID 18295939.
- ↑ 53,0 53,1 53,2 Dunning, N. (2009 թ․ փետրվարի 17). «Leishmania vaccines: from leishmanization to the era of DNA technology». Bioscience Horizons. 2 (1): 73–82. doi:10.1093/biohorizons/hzp004.
- ↑ 54,0 54,1 Khamesipour, A; Rafati, S; Davoudi, N; Maboudi, F; Modabber, F (2006 թ․ մարտ). «Leishmaniasis vaccine candidates for development: a global overview» (PDF). The Indian Journal of Medical Research. 123 (3): 423–38. PMID 16778321. Արխիվացված (PDF) օրիգինալից 2017 թ․ սեպտեմբերի 8-ին.
- ↑ Azizi MH, MH; և այլք: (2016). «History of Leishmaniasis in Iran from 19th Century Onward» (PDF). Arch Iran Med. 19 (2): 153–162. Արխիվացված (PDF) օրիգինալից 2017 թ․ հունվարի 16-ին.
- ↑ 56,0 56,1 Bowman, Dwight D. (2014). Georgis' Parasitology for Veterinarians (10th ed.). Elsevier Health Sciences. էջ 440. ISBN 9781455739882. Արխիվացված օրիգինալից 2017 թ․ սեպտեմբերի 8-ին.
Արտաքին հղումներ խմբագրել
- Լեշմանիոզ հոդվածը Curlie-ում (ըստ DMOZ-ի)
- Doctors Without Borders' Leishmaniasis Information Page
- CDC Leishmaniasis Page
| Վիքիպահեստն ունի նյութեր, որոնք վերաբերում են «Լեշմանիոզ» հոդվածին։ |
| Այս հոդվածի կամ նրա բաժնի որոշակի հատվածի սկզբնական կամ ներկայիս տարբերակը վերցված է Քրիեյթիվ Քոմմոնս Նշում–Համանման տարածում 3.0 (Creative Commons BY-SA 3.0) ազատ թույլատրագրով թողարկված Հայկական սովետական հանրագիտարանից (հ․ 4, էջ 536)։ |